58岁男性,肝移植术后18年,出现间断上腹部绞痛伴发热,寒战,伴全身乏力。入院后确诊为急性胆管炎、胆总管及肝总管结石、肝移植术后。对症治疗后又因发热陆续入院2次,如何诊治?
一、病例介绍
患者肝移植术后,因“胆道感染”3次入院。
1.第一次入院
(1)患者,男,58岁。
(2)主诉:肝移植术后18年,发热伴腹痛2天。
(3)现病史:患者18年前因“乙肝肝硬化,肝功能衰竭”行“原位肝移植术”,术后规律服用免疫抑制剂,12年前自行停用。2天前饮冷饮后出现间断上腹部绞痛伴发热,寒战,伴全身乏力,否认腹泻,否认尿痛、尿频,否认咳嗽咳痰,否认咽痛。既往糖尿病病史,口服阿卡波糖治疗,血糖控制不佳。
(4)查体:T 39.3℃,心率110次/min,呼吸22次/min,血压90/60mmHg,腹软,上腹部压痛,无反跳痛、肌紧张、腹膜炎表现。
(5)实验室检查
血常规:WBC 13.0×109/L,中性粒细胞93%,Hb137g/L,血小板(PLT)109×109/L。
肝功能:ALT 132U/L,AST 141U/L,TBIL 207.2μmol/L,直接胆红素(DBIL)160.8μmol/L,ALB 26.4g/L,葡萄糖(Glu)10.90mmol/L。
MRCP:胆总管及肝总管结石,部分肝内胆管扩张,肝内胆管及胆总管多发管壁增厚(图1)。
.jpg)
图1 MRCP(第一次入院)
(6)诊断:急性胆管炎、胆总管及肝总管结石、肝移植术后。
(7)入院治疗方案
1)保肝治疗(多烯磷脂酰胆碱)。
2)抗感染治疗(亚胺培南西司他丁纳、奥硝唑)。
3)入院后行ERCP胆管取石术,留置ENBD(经内镜鼻胆管引流术)。网篮取出黑色结石两枚,较大者直径1.2cm,并置入ENBD(胰胆管引流液涂片示:可见数个淋巴细胞、中性粒细胞及红细胞。另见大量真菌成分)。患者厌氧菌培养结果回报:克柔念珠菌,伏立康唑敏感。参考细菌培养结果合理用药。后病情好转,于置管5天后拔除引流管并出院。
2.第二次入院(出院15天后)
(1)主诉:
肝移植术后18年,反复发热1个月。
(2)现病史:
发热2天,Tmax 38.2℃。
(3)查体:
神清、皮肤巩膜黄染、体温(T)37.7℃、脉搏(P)76次/min,呼吸(R)18次/min,血压(BP)140/80mmHg。腹平软,全腹无压痛、反跳痛及肌紧张等腹膜炎体征。
(4)血常规:
WBC 2.5×109/L,中性粒细胞(NE)86%,Hb 81g/L,PLT 153×109/L。
(5)肝肾功能:
ALT 111U/L,AST 220U/L,碱性磷酸酶(AKP)1 129U/L,γ-谷氨酰转肽酶(GGT)1 314U/L,总胆红素(TB)79.0μmol/L,直接胆红素(DB)70.7μmol/L,白蛋白36.3mg/L。
(6)C反应蛋白:
83.7mg/L。
(7)MRCP:
胆总管起始处软组织影,占位可能大,致肝内胆管多发扩张及管壁增厚较前明显加重;原胆总管及肝总管结石取石术后(图2)。
.jpg)
图2 MRCP(第二次入院)
(8)腹部增强CT:
肝移植术后,轻度脂肪肝,肝多发囊肿,门脉高压。肝总管壁增厚,其以上肝内胆管扩张,十二指肠乳头肿大伴强化(图3)。
(9)诊断:
急性胆管炎、梗阻性黄疸、胆总管结石、胆管狭窄(肝门部)、肝移植术后。
(10)入院治疗方案
1)抗生素(头孢哌酮纳舒巴坦、奥硝唑)。
2)保肝利胆(多烯磷脂酰胆碱、熊去氧胆酸)。
.jpg)
图3 腹部增强CT(第二次入院)
3)营养支持[葡萄糖、高支链氨基酸(BCAA)含量的氨基酸]。
4)入院第4天行ERCP+ENBD引流(胰胆管引流液涂片示:中量真菌成分;厌氧菌培养:克柔念珠菌,伏立康唑敏感)。
5)置管12天后:患者鼻胆管引流量增多,引流量约800ml/d。遂再次行ERCP下胆总管支架置入术。配合调整使用抗感染药物。
6)术后患者体温逐渐恢复正常,病情好转,遂于术后15天出院。
3.第三次入院(再次出院5天后)
(1)病情变化:患者再次出现高热,Tmax 40.2℃。
(2)查体:神清、皮肤巩膜无黄染、T 37.7℃、P 76次/min,R 18次/min,BP 140/80mmHg,腹平软,全腹无压痛、反跳痛及肌紧张等腹膜炎体征。
(3)复查血常规:WBC 5.7×109/L,NE 85.8%,Hb 91g/L,PLT 71×109/L。
(4)肝功能:ALT 146U/L,AST 376U/L,TBIL 37.1μmol/L,DBIL 31.5μmol/L,ALB 31.5g/L,Glu 10.40mmol/L。
(5)C反应蛋白:75.2mg/L。
(6)复查腹部增强CT示:胆总管支架置入术后,肝门区至肝右叶低密度影,考虑肝脓肿可能(图4)。
.jpg)
图4 腹部增强CT(第三次入院)
(7)行肝穿刺活检,病理提示早期慢性排斥反应(图5)。
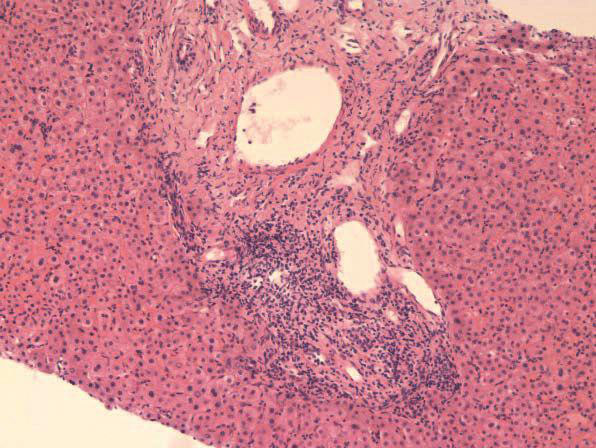
图5 肝穿刺涂片
(8)血培养结果:近平滑念珠菌,屎肠球菌。
(9)T/B/NK亚群检查:T淋巴细胞绝对计数456.0/μl,T抑制毒性淋巴细胞60.8%,B细胞0.8%,NK细胞0.4%。
(10)诊断:肝脓肿;脓毒血症;肝移植术后;胆总管支架置入术后;肝移植排斥。
(11)调整治疗方案
1)经感染科会诊,予亚胺培南西司他丁+氟康唑+利奈唑胺抗感染治疗。
2)经介入科会诊,行经皮肝穿刺脓肿引流(术中可见脓肿已经与肝内胆管相通,引流液为胆汁,培养结果回报弗氏柠檬酸杆菌)。
3)免疫增强治疗(胸腺肽α1)。
4)后患者体温降至正常,化验指标正常,病情好转,遂出院。
二、指南节选及推荐
节选自急性胆道系统感染的诊断和治疗指南(2011版)、东京指南2018版(TG18)、成人肝移植术后长期管理实践指南(美国肝脏疾病和移植学研究协会2011版)、中国严重脓毒症/脓毒症休克治疗指南(2014版)。
1.急性胆管炎的诊断标准与严重程度评估、抗菌治疗、外科治疗——急性胆道系统感染的诊断和治疗指南(2011版)、东京指南2018版(TG18)。
(1)诊断标准与严重程度评估:急性胆管炎的病情发展迅速,有可能因全身炎症反应综合征和/或脓毒血症造成多器官功能障碍综合征(MODS)。因此,应及时对急性胆管炎作出诊断与严重程度评估(表1)。超声、CT、MRI等影像学检查通常难以直接确诊胆管的急性细菌性炎症,而是通过胆管扩张证明存在胆道梗阻和/或发现其他病因学证据(肿瘤、胆囊结石、寄生虫等)来间接支持急性胆管炎的诊断。本病例中,患者有高热、黄疸、腹痛症状,实验室检查炎症反应指标升高、肝功能异常,影像学检查示胆管扩张。结合症状、体征、辅助检查考虑急性胆管炎,程度较重。
表1 急性胆管炎的诊断标准

(2)抗菌治疗:所有怀疑急性胆管炎的患者应立即使用抗菌药物(A级推荐),进行胆汁培养和血液培养(B级推荐)。选择抗菌剂时,应考虑目标生物,药代动力学和药效学,局部抗菌谱,抗菌药物使用史,肾脏和肝功能以及过敏和其他不良事件史(D级推荐)。
(3)外科治疗:任何抗菌治疗都不能替代解除胆道梗阻的治疗措施。轻度急性胆管炎经保守治疗控制症状后,根据病因继续治疗。中度、重度急性胆管炎通常对于单纯支持治疗和抗菌治疗无效,需要立即行胆管引流。首选内镜下的胆管引流术(A级推荐)。如果患者内镜下胆管引流和PTCD失败,或存在禁忌证时,可考虑行开腹胆管引流术,先放置T管引流解除梗阻,待二期手术解决胆道梗阻病因(4级)。
2.肝移植术后真菌感染的建议——成人肝移植术后长期管理实践指南(美国肝脏疾病和移植学研究协会2011版)。
(1)真菌感染的诊断需进行组织活检进行病理和微生物学的确认(1,A)。血培养最有利于诊断血液念珠菌(1,B)和芽生菌(1,B)感染。
(2)应谨慎减少免疫抑制剂以预防免疫重建综合征,尤其是隐球菌感染(1,B)。
3.脓毒症的抗感染治疗与免疫调理——中国严重脓毒症/脓毒症休克治疗指南(2014版)。
(1)抗感染治疗:初始经验性抗感染治疗方案采用覆盖所有可能致病菌(细菌和/或真菌),且在疑似感染源组织内能达到有效浓度的单药或多药联合治疗。(1B)建议对可能有特定感染源(如坏死型软组织感染、腹腔感染、导管相关性血流感染)的脓毒症患者,应尽快明确其感染源,并尽快采取恰当的感染源控制措施(2C)。
(2)免疫调理:不建议严重脓毒症或脓毒性休克成人患者常规静脉注射免疫球蛋白。对严重脓毒症患者使用胸腺肽α1对免疫调理以及改善免疫麻痹的状态有一定意义(2B)。
三、病例总结
1.肝移植术后胆道逆行感染容易导致真菌和耐药细菌混合感染。
2.内镜下鼻胆管引流有助于胆道感染的控制。
3.复杂性胆道感染需及时行胆汁培养、血培养,根据培养结果合理使用抗生素。
4.精准监控免疫状态,适当使用免疫增强剂可指导治疗肝移植术后胆道复杂感染。
四、析评
肝移植术后患者是胆道感染的高发人群。且由于患者多处于免疫抑制状态,病原菌常有种类多、耐药性强等特点,有时还会合并真菌感染。这给胆道感染的治疗带来了较大的难度。
该患者诊治流程总体而言符合规范,措施得当,治疗效果也令人满意。
通过本病例的诊治过程,我们有以下体会:
(1)加强对移植术后患者免疫功能的监测,在排斥反应和感染之间达到平衡。此例患者因自行停用抗排斥药物而疏忽了对其免疫状态的监测,如果能及时识别体内低免疫抑制状态,配合胸腺肽α1、丙种球蛋白等免疫增强治疗,或能够优化患者的治疗进程,甚至预防机会感染的发生。
(2)多学科综合治疗的重要性。肝移植术后感染患者往往存在感染病原体多、耐药性强的特点,给治疗带来了一定的困难,因此应加强多学科综合治疗模式,在感染科团队的帮助下及时根据病原学检查结果调整抗生素的用法用量;在介入科、消化内科团队的帮助下及时采取引流措施,充分引流以清理感染病灶。
(3)该患者胆管炎的反复发作与ERCP取石后破坏Oddi括约肌的完整性有关,ERCP术后的胆管反流是其常见的并发症之一。其处理原则重点在于预防,规范的操作、造影导管及内镜操作通道需严格消毒、造影时避免加压注射能有效降低胆管损伤、胆管炎的发生。发生损伤后应注意充分引流,尽量实现胆汁、胰液、胃液的分流,减少消化液漏出量,早期予营养支持和抗感染治疗。
五、点评
肝移植术后胆管狭窄和结石及伴随的感染是常见的后期并发症。肝移植术后的患者长期应用免疫抑制剂,该类患者一旦发生感染,感染往往处理比较复杂困难,给临床医生带来非常大的压力和挑战。该病例的诊治非常成功和及时,另外,在诊治过程中遵循指南和共识,并且与感染科合作,体现了多学科诊疗模式(multiple disciplinary therapy,MDT)合作的理念。就该患者诊治过程仍有一些细节值得注意。该患者有糖尿病病史,病史中也提及血糖控制不佳,糖尿病患者长期血糖控制不佳也是导致白细胞功能抑制,免疫力低下的因素之一,该患者在整个诊治过程中应该体现出对糖尿病情况的关注,MDT团队中内分泌专科医生的及时介入以及血糖的全程管理要有所体现。该患者ERCP取石引流术后反复感染甚至出现肝脓肿是否与此有关?另外,该患者ERCP术后感染得到控制,但是拔除鼻胆管后又反复感染,是否在拔除鼻胆管之前胆汁要再次培养?在治疗初期MDT早期介入,但是患者的管理全过程中MDT团队的作用也应该有充分的体现,拔除引流前、病情变化时都应有MDT的参与,可能更有利于患者的管理。
免责声明
内容来源于人卫知识数字服务体系、人卫inside知识库,其观点不反映优医迈或默沙东观点。此服务由优医迈与胤迈医药科技(上海)有限公司授权共同提供。
如需转载,请前往用户反馈页面提交说明:https://www.uemeds.cn/personal/feedback
[1]YOKOE M, HATA J, TAKADA T, et al. Tokyo Guidelines 2018: diagnostic criteria and severity grading of acute cholecystitis (with videos) [J].J Hepatobiliary Pancreat Sci, 2018, 25: 41-54.
[2]中华医学会外科学分会胆道外科学组.急性胆道系统感染的诊断和治疗指南(2011版)[J].中华消化外科杂志,2011,10:9-13.
[3]张敏,周苏.成人肝移植术后长期管理:美国肝脏疾病和移植学研究协会2012实践指南[J].中国肝脏病杂志(电子版),2013,5:41-44.
[4]中华医学会重症医学分会.中国严重脓毒症脓毒性休克治疗指南(2014)[J].中国实用乡村医生杂志,2015:8-11.
[5]RIGHI E. Management of bacterial and fungal infections in end stage liver disease and liver transplantation: Current options and future directions[J]. World journal of gastroenterology, 2018, 24(38): 4311-4329.
[6]KIM P T W, Testa G. Living donor liver transplantation in the USA[J].Hepatob Surg Nutr, 2016, 5(2): 133-140.
[7]GELSON W, HOARE M, Dawwas M F, et al. The pattern of late mortality in liver transplant recipients in the United Kingdom[J]. Transplantation,2011, 91(11): 1240-1244.
[8]ROMERO F A, RAZONABLE R R. Infections in liver transplant recipients[J].World Journal of Hepatology, 2011, 3(4): 83-92.
[9]REID G E, GRIM S A, SANKARY H, et al. Early intra-abdominal infections associated with orthotopic liver transplantation[J]. Transplantation, 2009,87(11): 1706-1711.
[10]SOOD S, TESTRO A G. Immune monitoring post liver transplant[J]. World Journal of Transplantation, 2014, 4(1): 30-39.
[11]DEMETRIS A, ADAMS D, BELLAMY C, et al. Update of the International Banff Schema for liver allograft rejection: Working recommendations for the histopathologic staging and reporting of chronic rejection[J]. Hepatology,2000, 31(3): 792-799.
[12]Immune cell function testing: an adjunct to therapeutic drug monitoring in transplant patient management[J]. Clinical transplantation, 2003, 17(2):77-88.
[13]FREEMAN M L, NELSON D B, SHERMAN S, et al. Complications of endoscopic biliary sphincterotomy [J]. New England Journal of Medicine, 1996,335(13): 909-918.
[14]屈新才,郑启昌,王国斌,等.医源性胆总管远段损伤的临床分析[J].中华外科杂志,2006,44(9):591-593.
[15]刘永锋,李桂臣,吴刚.肝移植术后胆道并发症的防治[J].中华外科杂志,2008,46(12):911-913.
人卫知识数字服务体系





 Copyright © 2023 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.
Copyright © 2023 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.