69岁男性,血压升高40余年,却再次遭遇阵发性房颤,当地医院药物治疗后,患者仍有反复心悸发作,故转至上级医院进一步调整药物。如何解决?
患者男性,69岁。因血压升高40余年,反复心悸2个月就诊。40多年前患者体检发现血压升高,最高血压180/?mmHg。无头晕、头痛,未予重视。23年前于医院诊断为高血压病。给予阿替洛尔、硝苯地平口服(剂量不详),未监测血压。2个月前反复发作心悸,持续数小时至1天不等,当地医院诊断为阵发性房颤。给予缬沙坦80mg/d,美托洛尔(25mg/次,2次/d),苯磺酸氨氯地平5mg/d,曲美他嗪(20mg/次,3次/d),阿司匹林100mg/d,阿托伐他汀钙20mg/晚口服治疗。患者仍有反复心悸发作,故转至上级医院进一步调整药物。
患者自发病以来,精神、食欲、睡眠可,体重无明显变化。
【既往史、个人史、家族史】
6余年前诊断为冠心病、非ST段抬高心肌梗死,给予冠脉造影及支架置入术。长期间断牙龈出血,未予诊治。否认吸烟及饮酒。母亲有高血压病史。
【体格检查】
T 36.4℃,P 70次/min,R 18次/min,BP 141/73mmHg,BMI 22.1kg/m2。神志清楚,慢性病容,皮肤巩膜无黄染,全身浅表淋巴结未扪及肿大。颈静脉正常。心界不大,心音强弱不等,心率98次/min,心律不齐,各瓣膜区未闻及杂音。胸廓未见异常,双肺叩诊呈清音。双肺呼吸音清,未闻及干湿啰音。全腹软,未闻及血管杂音,全腹无压痛及反跳痛,腹部未触及包块。肝脏肋下未触及。肾区无叩痛,双肾未触及,下肢无水肿。
【辅助检查】
血常规、尿常规、粪便常规、肝肾功能、血脂、尿白蛋白/肌酐、凝血功能及甲状腺功能未见异常。心电图示(图1):心房颤动(简称房颤)。
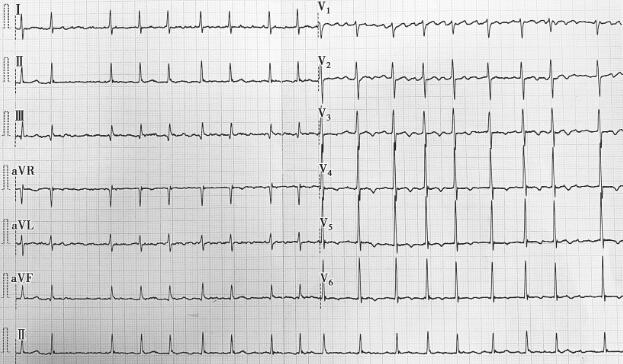
图1 心悸发作时心电图
超声心动图示:左房增大(43mm),室间隔增厚,左室收缩功能测值正常(EF 60%)。
颈动脉彩超:左侧颈总动脉内中膜增厚(左侧颈总动脉IMT 1.1mm,右侧颈总动脉IMT 0.8mm),左侧颈动脉粥样斑块,右侧未见异常。
【初步诊断】
1. 高血压病3级、很高危。
2. 阵发性房颤。
3. 冠心病,陈旧性心肌梗死,冠脉支架置入术后。
【诊治经过】
患者高血压病史40余年,6年前因非ST段抬高心肌梗死行支架置入术,2个月前出现心悸症状。心悸发作时行心电图提示心房颤动。给予琥珀酸美托洛尔缓释片治疗后,心悸症状仍反复发作。建议患者行房颤射频消融术,但患者拒绝手术,给予口服胺碘酮维持窦性心律,并给予口服抗凝药预防卒中及动脉系统栓塞。继续给予冠心病二级预防及降压治疗。具体药物调整如下:苯磺酸氨氯地平5mg/d,缬沙坦80mg/d,阿托伐他汀钙20mg/晚,盐酸曲美他嗪(20mg/次,3次/d),利伐沙班15mg/d,胺碘酮(200mg/次,3次/d)(负荷剂量)。因患者长期有间断牙龈出血,使用抗凝药物期间需要密切观察牙龈出血有无加重。住院期间患者血压控制在120/80mmHg左右,患者诉心悸症状有所缓解,多次复查心电图提示窦性心律,心率为50~60次/min。牙龈出血未见明显加重,继续目前药物治疗,每个月社区随访,复查心电图及24小时动态心电图。
【修正诊断】
1. 高血压病3级、很高危。左房增大,室间隔增厚,阵发性房颤,心功能Ⅰ级。
2. 冠心病,陈旧性心肌梗死,支架置入术后。
【讨论】
1.高血压合并心房颤动有哪些危害
高血压是脑卒中、冠心病和心力衰竭等心脑血管疾病重要的危险因素,心房颤动(简称房颤)使脑卒中的发病风险增加5~8倍。多项研究显示,高血压合并心房颤动对患者的危害具有叠加效应。合并高血压的心房颤动患者,脑卒中的发病风险又额外增加2~3倍。心房颤动患者口服凝血酶抑制剂预防卒中(SPORTIF)Ⅲ~Ⅴ研究发现,对于心房颤动患者,随着平均收缩压从140mmHg逐渐升高至160mmHg,其脑卒中及血管栓塞事件的年发生率可从1.5%增加至3.5%左右。高血压合并心房颤动不仅增加了脑卒中的患病率,同时也产生其他的危害。老年收缩期高血压计划(SHEP)研究表明,经过4.7年的随访,心房颤动使高血压患者全因死亡风险和心血管死亡风险分别增加2.44倍和1.39倍,经过14.3年的随访,二者的死亡风险分别增加1.33倍和1.21倍。此外,氯沙坦干预降低高血压终点(LIFE)研究发现,与窦性心律相比,心房颤动分别增加了高血压患者的心血管病病死率、心脏猝死率、全因死亡率、脑卒中和心力衰竭发病率。
2.高血压患者更容易发生房颤吗
高血压人群发生房颤的风险是正常人群的1.7倍,有1/6的房颤被认为是和高血压相关的。高血压患者长期处于动脉高压状态,左心室压力负荷增加,致使心肌细胞肥大及间质纤维化,左心室舒张末期压力增高,从而引起肺静脉压力牵张、心房扩大及纤维化,左房内径增大,心房纤维化导致心肌不应期不一致,引起心房电重构,使得心房颤动的发生风险明显增加。肾素-血管紧张素-醛固酮系统(RAAS)激活是高血压和心房颤动的共同病理生理基础,多数高血压患者RAAS系统过度激活,而其主要效应成分血管紧张素Ⅱ(AngⅡ)对心房颤动的发生和维持发挥着重要作用。AngⅡ已被确认是心房颤动与心房重构中的一个关键因素。在高血压患者中,激活牵张受体被认为是基本的触发心律失常的因素。AngⅡ还可改变心房电生理并间接影响钙离子通道,增加钙内流,促进炎症,而且还可能损害细胞间耦合与间隙连接重构。根据多子波假说,心房颤动的维持有赖于心房内一定数量的折返子波同时存在,而任何时间波群的数量依赖于心房不同部位的不应期、体积及传导速度。在AngⅡ作用下,心房体积大而不应期短和延迟传导可以增加波群数目,导致持续性心房颤动发生。所以高血压通过血流动力学改变和RAAS系统的过度激活所引起的心房结构重构和电重构,为心房颤动的发生和维持提供病理生理基础。
3.高血压对房颤患者卒中风险及出血风险的影响
房颤血栓危险度评分(CHA2DS2-VASc评分)作为临床简单实用的房颤患者卒中风险分层标准已被广泛应用,研究表明,没有临床卒中危险因素的患者不需要抗栓治疗,而有卒中危险因素(即CHA2DS2-VASc评分≥1分的男性以及≥2分的女性)的患者可能从口服抗凝药物中获益。CHA2DS2-VASc评分:充血性心力衰竭(1分),高血压(1分),年龄≥75岁(2分),糖尿病(1分),卒中(2分),血管疾病(1分),年龄65~74岁(1分),性别女性(1分)。出血风险评分(HAS-BLED评分)包括未控制的高血压(SBP≥160mmHg)、肝肾功能异常、卒中、既往出血史或出血倾向、国际标准化比值(INR)不稳定、老年(年龄>65岁)、药物(同时应用抗血小板药物或非甾体抗炎药物)或酗酒,每项各1分,可以用于评估进行抗凝的房颤患者的出血风险,以便临床医生更好地掌握出血风险。随着总得分的增加,房颤患者每年大出血风险显著升高。目前临床认为HAS-BLED积分≥3分提示出血高风险,但这并不是抗凝治疗的禁忌证,应注意纠正增加出血风险的可控因素,予以抗凝的同时密切监测,并加强随访。
4.高血压合并房颤患者血压控制目标及降压药物的选择
高血压患者一旦合并心房颤动,其危险分层为很高危,因此需要立即启动高血压规范化管理。在2009年Conen教授进行了一项研究,纳入34000多名无房颤的患者,血压水平各异,随访12.4年,评估高血压对房颤发生率的影响。研究表明,SBP>130mmHg或DBP>85mmHg的患者,房颤新发事件率显著增加。因此,目前多数观点认为,高血压合并房颤患者的血压靶目标为130/80mmHg以下。但我们也常常在临床工作中注意到,房颤患者在发作急性期时,由于心率明显增快,心输出量增多,由于心悸不适等应激反应,患者交感神经兴奋性增加,外周血管阻力增加等因素导致血压显著增高,一旦急性应激因素改善又可能导致血压降低。对于高血压合并房颤患者,强效降压有助于减轻左房负荷,减少房颤发作。有研究表明,在抗心律失常药物治疗基础上加用ACEI/ARB,可显著减少阵发性房颤发作次数。对于持续性房颤患者,也有研究表明,胺碘酮联合厄贝沙坦可能助于延长持续性房颤患者转复窦性心律的维持时间。从病理生理学的角度考虑,RAASI可作用于高血压和房颤的共同病理生理基础,可抑制RAAS激活导致的心房结构重构和电重构。另外,若患者同时合并心功能不全,β受体阻滞剂可进一步减少房颤的发生率及改善预后。CCB和利尿剂在高血压合并房颤患者管理中的地位目前研究证据相对不足。因此,高血压合并房颤患者,降压药物选择方面倾向于首选RAASI及β受体阻滞剂。
5.非瓣膜房颤患者卒中预防的常用抗凝药物有哪些
口服维生素K拮抗剂(VKAs),如华法林,是首先被用于房颤患者的抗凝剂。与对照组相比(阿司匹林或不治疗),VKA治疗降低2/3的卒中风险和1/4的死亡,但是VKAs的使用受到其治疗区间窄,必须频繁监测INR(国际标准化比值)和调整剂量的限制。作为VKAs合适的替代品,新型口服抗凝药非维生素K拮抗剂(non-vitamin K antagonist oral anticoagulants,NOACs)不仅效果均可预测(起效和失效),而且不需要规律的抗凝监测,因此,在临床实践中的使用迅速增加。NOACs包括直接凝血酶抑制剂达比加群和Ⅹa因子抑制剂阿哌沙班、依度沙班和利伐沙班。在ARISTOTLE(阿哌沙班降低心房颤动、卒中和其他血栓栓塞事件的研究)试验中,与华法林相比,阿哌沙班5mg,2次/d,降低卒中或系统性栓塞21%,同时主要出血事件减少31%,全因死亡减少11%(均有统计学显著意义)。阿哌沙班治疗组出血性卒中和颅内出血率较低,但不包括缺血性脑卒中。在RE-LY(长期抗凝治疗的随机化评估)研究中,与华法林相比,达比加群150mg,2次/d,卒中或系统性栓塞降低35%,而大出血事件没有明显差异。达比加群110mg,2次/d,对预防卒中和系统性栓塞不劣于华法林,大出血事件降低20%。在ROCKET-AF(心房颤动中比较每天1次口服直接Ⅹa因子抑制剂利伐沙班与维生素K拮抗剂预防卒中和栓塞的试验)中,利伐沙班在预防卒中和系统性栓塞方面不劣于华法林,而按实际治疗分析时与华法林相比,卒中或系统性栓塞降低21%。因此,根据《2016年ESC/EACTS房颤管理指南》建议,对于非瓣膜房颤患者若无NOACs禁忌证,应首选新型口服抗凝药,次选华法林。
6.房颤合并急性冠脉综合征患者该如何抗凝
急性冠脉综合征(acute coronary syndrome,ACS)患者急性期首次发生房颤:按ACS常规抗血小板、短期抗凝治疗,观察以后房颤发作情况决定是否抗凝。若房颤再次发生则需长期抗凝,抗凝与抗血小板联合使用时间长短需评估患者的出血和缺血风险;根据《2014 EHRA/HRS/APHRS室性心律失常专家共识》推荐,对出血风险较低的患者(HAS-BLED 0~2分),急性冠脉综合征患者三联抗栓6个月,口服抗凝药物加氯吡格雷12个月,抗凝终生。对出血风险较高的患者,急性冠脉综合征患者三联抗栓1个月,口服抗凝药物加氯吡格雷12个月,口服抗凝药物抗凝终生。《2016年ESC/EACTS房颤管理指南》对房颤合并急性冠脉综合征患者的抗栓策略推荐与上述意见基本一致,也是基于患者的出血及缺血风险判断抗栓治疗的时间。置入支架的ACS合并有卒中风险的房颤患者,推荐使用阿司匹林、氯吡格雷和口服抗凝药物三联治疗1~6个月,以预防复发冠脉和脑缺血事件;未置入支架的ACS合并有卒中风险的房颤患者,推荐使用阿司匹林或氯吡格雷和口服抗凝药物双联治疗12个月,以预防复发冠脉和脑缺血事件。
7.房颤合并稳定性冠心病患者该如何抗凝
稳定性冠心病首次发生房颤:根据卒中风险决定单独抗凝治疗或单独抗血小板治疗。既往房颤患者合并确诊的稳定性冠心病:根据卒中风险决定单独抗凝或单独抗血小板治疗;2014年EHRA/EAPCI/HRS/APHRS专家共识推荐,对出血风险较低(HAS-BLED 0~2分)的患者,稳定性冠心病择期支架置入术后三联抗栓至少1个月(不超过6个月),口服抗凝药物加氯吡格雷12个月,口服抗凝药物抗凝终生。对出血风险较高的患者,稳定性冠心病CHA2DS2-VASc1分的患者:口服抗凝药物加氯吡格雷12个月,口服抗凝药物抗凝终生;CHA2DS2-VASc≥2分的患者:三联抗栓1个月,口服抗凝药物加氯吡格雷12个月,口服抗凝药物抗凝终生。《2016年ESC/EACTS房颤管理指南》主张对于冠心病合并房颤患者,尽量缩短双联或三联治疗时间,稳定性冠心病合并有卒中风险的房颤患者,择期支架置入术后推荐使用阿司匹林、氯吡格雷和口服抗凝药物三联治疗1个月,口服抗凝药物加氯吡格雷12个月,口服抗凝药物抗凝终生,以预防复发冠脉和脑缺血事件。
8.阵发性房颤患者节律控制策略
心室率控制和节律控制是改善房颤患者症状的两项主要治疗措施,节律控制是指尝试恢复并且维持窦性心律,包括心脏复律、抗心律失常药物治疗和/或射频消融治疗。窦性心律是人类的正常心律,理论上采取节律控制可恢复房室顺序,改善预后,但目前所有比较节律控制和心室率控制的临床试验均未发现二者在主要心血管事件(脑卒中/栓塞、住院、心力衰竭)和死亡率上存在差别。影响死亡率的多因素分析显示维持窦性心律是降低死亡率的保护性因素,抗心律失常药物是增加死亡率的因素。因此,节律控制的获益可能被抗心律失常药物的不良反应所抵消。通过导管消融进行节律控制的研究显示房颤消融术能够改善房颤患者的生活质量;改善房颤合并心力衰竭患者的心功能;改善LVEF。此外,关于导管消融术能否减少卒中、痴呆、死亡率等,仍在研究中。多数阵发性房颤可进展为持续性房颤,随着时间的推移,将导致心房不可逆的电重构与结构重构,早期进行节律控制可能有益于阻止房颤的进展。节律控制适用于经充分室率控制治疗后仍有症状的房颤患者,其他适应证还包括心室率不易控制的房颤患者、年轻患者、心动过速性心肌病、初发房颤、患者节律控制的意愿。
【小结】
本例患者高血压合并阵发性房颤的诊断明确,高血压和房颤是临床常见疾病,且都是卒中、心力衰竭等疾病的高危因素。高血压合并房颤对患者的危害具有叠加效应,包括心血管病病死率、心脏猝死率、全因死亡率、脑卒中和心力衰竭发病率等。高血压患者中房颤发生率较正常人群增加了1.7倍,对于高血压合并阵发性房颤的患者,血压靶目标应更严格控制。目前多数观点认为,高血压合并房颤患者的血压靶目标为130/80mmHg以下,而降压药物宜选择RAASI或β受体阻滞剂,因为上述药物可能对预防房颤复发有一定作用。该患者为有症状的阵发性房颤患者,应优先选择进行节律控制改善患者预后,在节律控制方面可选择药物维持窦性心律或进行房颤射频消融。因患者合并冠心病,既往发生过心肌梗死,抗心律失常药物应首选胺碘酮,但考虑到长期口服胺碘酮的甲状腺毒性及肺毒性,需要定期复查甲状腺功能及胸部影像学检查,如药物维持窦性心律的效果欠佳,可选择进行房颤导管消融术。同时,高血压也是冠心病高危因素,此例患者既往发生过心肌梗死有支架置入史,在抗栓治疗方面也需要特别注意。新型口服抗凝药物或华法林可降低房颤患者缺血性脑卒中等血栓栓塞的风险,而抗血小板药物(阿司匹林、氯吡格雷)预防冠状动脉内血栓形成、减少冠状动脉事件,对于置入支架的患者预防支架血栓形成尤为重要。冠心病合并房颤抗栓治疗的难点在于上述两类药物不能完全替代,而同时使用抗凝药物和抗血小板治疗势必会增加出血风险。就本患者而言,69岁老年男性,6余年前因“冠心病、非ST段抬高心肌梗死”行支架置入术,既往有高血压病史,其CHA2DS2-VASc 3分,HAS-BLED评分为1分,出血风险较低,是接受抗凝治疗的强适应证。考虑患者为稳定性冠心病合并房颤,故抗栓治疗方案选择利伐沙班终身抗凝即可。
(张昕 蒲小波)
参考文献
1. Kirchhof P, Benussi S, Kotecha D, et al. 2016 ESC Guidelines for the management of atrial fibrillation developed in collaboration with EACTS [J]. Eur Heart J, 2016, 37 (38): 2893-2962.
2. January CT, Wann LS, Alpert JS, et al. 2014 AHA/ACC/HRS guideline for the management of patients with atrial fibrillation: a report of the American College of Cardiology/American Heart Association Task Force on practice guidelines and the Heart Rhythm Society [J]. Circulation, 2014, 130 (23): e199-267.
3. 姜雪, 黄建凤. 高血压与心房颤动 [J]. 心血管病学进展, 2014, 35 (02): 149-152.
(环球医学编辑:余霞霞)
免责声明
版权所有©人民卫生出版社有限公司。 本内容由人民卫生出版社审定并提供,其观点并不反映优医迈或默沙东观点,此服务由优医迈与环球医学资讯授权共同提供。
如需转载,请前往用户反馈页面提交说明:https://www.uemeds.cn/personal/feedback
来源:《社区高血压病例精粹》
作者:陈晓平
页码 11
出版:人民卫生出版社





 Copyright © 2025 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.
Copyright © 2025 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.