67岁女性,20年前开始出现咳嗽、咳痰,口服抗生素后症状缓解。3年前患者咳嗽、咳痰症状加重,有时伴呼吸困难。曾在多家医院就诊,诊断为“慢性支气管炎,肺气肿,肺大泡”,平素经常服用止咳、祛痰、平喘药。5天前受凉感冒后,出现咳嗽加重,咳黄色黏痰,伴发热,体温最高38.5℃,轻微活动后即出现呼吸困难,夜间不能平卧,双下肢轻度水肿。在当地医院静脉滴注二代头孢菌素治疗5天,症状无缓解,并开始出现神志淡漠,嗜睡,为进一步诊治入笔者医院。该患者怎么了?如何治疗?
患者女性,67岁,于2013年4月16日入院。
一、主诉
反复咳嗽、咳痰20年,呼吸困难3年,加重伴嗜睡5天。
二、病史询问
患者既往有30年的吸烟史,每天20~30支,未戒烟。无糖尿病、高血压和脑血管疾病等慢性疾病史。20年前开始出现咳嗽、咳痰,痰量较少,呈白色泡沫样,多在冬春季节出现,每次持续10余天,口服抗生素后症状缓解。此后,咳嗽、咳痰症状反复出现,每次持续时间逐渐延长。3年前患者咳嗽、咳痰症状加重,有时伴呼吸困难。上楼、较剧烈活动后出现心慌、气短,但日常活动不受限,生活尚可自理。曾在多家医院就诊,诊断为“慢性支气管炎,肺气肿,肺大泡”,平素经常服用止咳、祛痰、平喘药。5天前受凉感冒后,出现咳嗽加重,咳黄色黏痰,量不多,较易咳出,伴发热,体温最高38.5℃,轻微活动后即出现呼吸困难,夜间不能平卧,双下肢轻度水肿,无胸痛、咯血、头痛、呕吐等症状。在当地医院静脉滴注二代头孢菌素治疗5天,症状无缓解,并开始出现神志淡漠,嗜睡,为进一步诊治入院。患者近5天,精神食欲差,睡眠昼夜颠倒,尿量减少,大便正常。
【临床分析】
患者为老年女性,反复咳嗽、咳痰,病史很长,近几年开始出现呼吸困难,此次因为症状加重入院,按常见病优先考虑的原则,考虑患者为慢性肺疾病急性加重的可能性较大。患者以慢性咳嗽、咳痰为主要症状,应注意是否有慢性支气管炎、支气管哮喘和胃食管反流病等常导致慢性咳嗽疾病的可能。详细询问呼吸困难发生的诱因、发生的快慢及与活动、体位的关系,特别注意和心源性呼吸困难相鉴别。还应重点兼顾可能引起嗜睡的某些疾病的临床表现,特别是在老年人群中应注意有无脑血管疾病、低血糖和水电解质平衡紊乱。
根据患者有重度吸烟史、慢性咳嗽咳痰多年、伴有活动后呼吸困难以及既往的诊疗经过和疗效等特点,初步考虑诊断为慢性阻塞性肺疾病(COPD)。近5天患者咳嗽加重,咳黄色黏痰,伴有呼吸困难和发热症状,符合慢阻肺急性加重的临床特点。体格检查和辅助检查重点应放在对初步诊断的印证,重点注意除外支气管哮喘,并且对病情严重程度做出评估。
评价:通过问诊可明确,患者既往无其他系统疾病,主要表现为呼吸系统的症状,按照临床上“一元论”解释,临床症状能用一种疾病解释的尽量不用两种疾病解释,所以患者的嗜睡考虑为肺性脑病的可能性大,但需要体格检查和辅助检查的结果来证实。
三、体格检查
体温37.8℃,呼吸35次/分,脉搏110次/分,血压136/85mmHg。呈嗜睡状,双瞳孔等大正圆,对光反射灵敏,球结膜轻度水肿,口唇略发绀。气管居中,无三凹征,颈静脉无明显怒张,颈部及浅表淋巴结未触及。呼吸表浅、急促,桶状胸。双肺叩诊呈过清音,听诊双肺呼吸音减弱,可闻及散在湿啰音及广泛的干鸣音。心界不大,心音纯,律齐。双足凹陷性水肿。病理反射未引出。
【临床分析】
考虑患者为慢阻肺急性加重,肺性脑病的可能性最大,因此在进行系统、全面的检查的同时,应重点注意肺部体征和反映患者病情严重程度的一些体征,如:全身水肿情况,口唇有无发绀,颈静脉是否充盈,心界有无扩大等。患者伴有神志障碍,还应注意神经系统的查体。
神经系统查体无定位体征及脑膜刺激征,可基本排除患者的神志障碍与脑血管疾病有关。球结膜轻度水肿提示可能存在二氧化碳潴留;口唇发绀提示可能存在低氧血症;双肺叩诊呈过清音印证了患者存在肺气肿;双肺散在干湿啰音考虑存在气道痉挛和感染。
评价:体格检查结果与问诊后初步考虑慢阻肺急性加重的思路相吻合。进一步的辅助检查主要目的是确定诊断,同时对那些能反映患者病情严重程度的检查不能遗漏,如血气分析、胸部影像学、心电图等。
四、实验室和影像学检查
1.血常规:白细胞计数11.6×109/L,中性粒细胞百分比82%,淋巴细胞百分比12%,红细胞计数4.68×1012/L,血红蛋白127g/L,血小板计数134×109/L。
2.痰涂片:可见革兰阴性杆菌。
3.血清支原体、衣原体、军团菌、病毒抗体阴性。
4.胸部CT:肺气肿,双肺多发肺大泡(图1)。
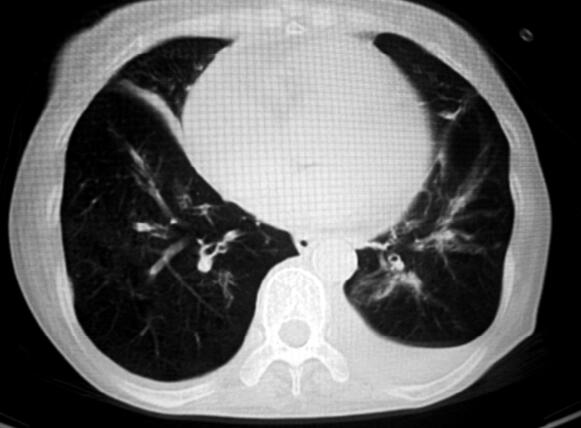
图1
5.动脉血气分析(未吸氧):pH 7.23,PaO2 46mmHg,PaCO2 85mmHg,HCO-3 33.1mmol/L。
6.血生化:K+ 3.05mmol/L,Cl-86mmol/L,Na+136mmol/L,GLU 6.7mmol/L,余基本正常。
7.ECG:电轴右偏,肺性P波。
【临床分析】
患者此次病情加重后有发热,咳黄色黏痰,结合血常规和痰涂片的结果提示存在细菌感染,多数慢阻肺急性加重由细菌感染诱发。血气分析提示患者存在重度的二氧化碳潴留,严重的呼吸性酸中毒,Ⅱ型呼吸衰竭,同时证实了患者的神志障碍应该与二氧化碳的升高有关。血电解质结果提示患者存在低钾、低氯,这在慢阻肺急性加重患者中是比较常见的。胸部CT排除了支气管扩张、弥漫性泛细支气管炎及肺结核等引起慢性咳嗽的其他疾病,并提示有肺气肿和多发肺大泡。
【临床诊断】
慢性阻塞性肺疾病急性加重、Ⅱ型呼吸衰竭、呼吸性酸中毒、肺性脑病
五、治疗方案及理由
根据2013年中华医学会呼吸病学分会慢性阻塞性肺疾病学组发表的慢性阻塞性肺疾病诊治指南推荐意见,慢性阻塞性肺疾病急性加重的治疗主要包括3方面内容:①药物治疗;②呼吸支持,包括氧疗和机械通气等;③其他治疗,包括维持液体平衡、利尿剂的使用、抗凝、治疗并发症和改善营养状况等。
(一)药物治疗
【方案】
生理盐水100ml+头孢哌酮钠-舒巴坦钠3.0g,每日2次,静脉滴注;生理盐水2ml+沙丁胺醇/异丙托溴铵2.5ml,每日3次,雾化吸入;甲泼尼龙40mg,每12小时,1次,静脉推注;多索茶碱0.2g,每日2次,静脉滴注;盐酸氨溴索口服溶液30mg,每日2次,静脉推注;10%氯化钾溶液10ml,每日3次,口服。
【理由】
慢性阻塞性肺疾病急性加重的药物治疗包括三大类:支气管扩张剂、全身糖皮质激素和抗生素。单一吸入短效β2受体激动剂,或短效β2-受体激动剂和短效抗胆碱能药物联合吸入,是急性加重时优先选择的支气管扩张剂。茶碱仅适用于短效支气管扩张剂效果不好的患者或重症患者与其他支气管扩张剂联合应用。全身应用糖皮质激素和抗生素能够缩短康复时间,改进肺功能(FEV1)和动脉血氧分压(PaO2),并降低早期复发的危险性,减少治疗失败的概率和缩短住院时间。
当慢阻肺急性加重(AECOPD)患者具有三个症状即呼吸困难、痰量增加、脓性痰时,推荐使用抗菌药物,如果仅有两个症状且其中一个是脓性痰或病情危重需要机械通气时抗菌药物也推荐使用。抗菌药物种类应根据当地细菌流行及耐药情况选择。
评价:虽然患者为社区发病,但有慢性基础肺疾病,且病情较重,在院外曾用过二代头孢菌素效果不佳,可能长期存在下呼吸道细菌的定植,所以常见的致病菌以革兰阴性菌为主,可能存在细菌耐药的情况,并且结合本院该类患者常见病原菌类型经验性的选用三代头孢+酶抑制剂,以更好的覆盖治疗革兰阴性菌和耐药菌。
(二)呼吸支持
【方案】
经面罩无创通气治疗,呼气相压力(EPAP)4cmH2O,吸气相压力(IPAP)10cmH2O。
【理由】
虽然无创正压通气(NPPV)是慢阻肺急性加重时较常用的治疗手段,但有人并不持积极态度,原因在于有的人对NPPV适应证和禁忌证的理解和把握可能存在一定的误区,对于该患者可以尝试NPPV的理由陈述如下:
(1)对于严重的高碳酸性呼吸衰竭(Ⅱ型呼吸衰竭,pH<7.25)的患者是否可以应用NPPV?
这在学术界仍存在有争论。有学者认为,由于这类患者NPPV失败率和死亡率较高,对这类患者行间歇正压通气(IPPV)可能更为有效。但国内外的多项对照研究发现,这类患者应用IPPV和NPPV气体交换都有明显改善,两组机械通气时间、并发症发生率、住ICU时间、ICU病死率和院内病死率均相似。综合利弊,对于出现严重呼吸性酸中毒(pH<7.25)的慢阻肺急性加重患者,在严密观察的前提下是可以短时间试用NPPV。
(2)对于意识障碍患者是否可以应用NPPV?
NPPV治疗要求患者神志基本清楚,依从性好,有一定的配合和理解能力。Kelly-Matthay评分为1、2、3和>3分时的病死率分别为20%、35%、35%和50%,因此不推荐在有严重意识障碍(Kelly-Matthay评分>3分)的患者中使用NPPV治疗。该患者Kelly-Matthay评分为3分是可以考虑NPPV治疗的,并且患者的意识障碍很可能与肺性脑病有关,随着通气功能的改善,意识障碍也会得到明显的改善。
(3)对于肺气肿和多发肺大泡的患者是否应该应用NPPV?
单纯肺气肿并不是NPPV治疗的禁忌证,但是患有肺大泡的患者,因正压通气(包括NPPV和IPPV)可能诱发严重气压伤,一般不宜应用。如果肺大泡并不巨大或壁较厚,在患者伴发严重缺氧和二氧化碳潴留,当其他方法不能纠正,病情继续恶化时,为解决患者的主要矛盾,仍可谨慎选用机械通气治疗,只是在通气过程中要特别注意气压伤的危险。因此对于该患者,我们认为可以应用NPPV治疗。
六、治疗效果、治疗调整及临床分析
【治疗效果】(4小时后)
经过上述治疗后,患者呼吸困难有所缓解,监护仪示:心率98次/分,呼吸28次/分,脉搏110 次/分,血压136/85mmHg。查体双肺呼吸音较弱,仍可闻及湿啰音,干鸣音较前有所减少,球结膜仍有水肿。复查血气分析(氧流量2L/min):pH 7.29,PaO2 48mmHg,PaCO2 72mmHg,34.6mmol/L。
血气分析结果示改善并不明显,无创通气治疗失败,拟调整治疗方案,改为气管插管有创通气治疗。
【临床分析】
在某一时间点上明确判断是否适合NPPV治疗通常是比较困难的。因此,临床上多数采用“试验治疗-观察反应”的策略(动态决策)。如果没有NPPV禁忌证的呼吸衰竭患者,则先试用NPPV治疗观察1~4小时,根据治疗后的反映来决定是否继续应用NPPV或改为有创通气。如果NPPV有效,在应用NPPV 1~4小时后患者的呼吸困难、呼吸频率、心率和精神状态均有改善。血气分析是判断NPPV疗效比较确切的指标。该患者应用无创通气后,总体临床情况是改善的,但血气分析PaO2改善并不明显。患者是否应该继续应用NPPV治疗呢?经过治疗组分析讨论,认为既往我们对于NPPV患者氧合情况的判断存在一定的误区:
绝大多数无创呼吸机(例如该患者使用的呼吸机),都不具有用于精确调节和控制吸入气氧浓度的空氧混合装置,因此需要在呼吸机外部额外注入氧气,其最终吸入气氧浓度取决于吸入气体中空气和氧气的比例。吸入气氧浓度受很多因素的影响,氧流量、呼气阀、呼吸频率、氧气注入点和压力水平对吸入气氧浓度都有显著的影响。该患者NPPV时选择的是面罩一体阀,氧气注入点为呼吸机近端。体外试验数据告诉我们,在吸氧流量2L/min时患者端实际吸入氧气浓度可能只有25%左右,低于鼻导管吸氧时的实际吸入氧气浓度。
所以,在应用不带空氧混合器的呼吸机行NPPV时,应根据脉搏血氧饱和度的监测来调节吸入氧气的流量,使SpO2>90%,而不应该通过吸入氧气的流量来推测患者的氧合情况。
【治疗调整】
继续经面罩无创通气治疗。呼气相压力(EPAP)4cmH2O,吸气相压力(IPAP) 18cmH2O。根据脉搏血氧饱和度的监测来调节吸入氧气的流量,使SpO2>90%。
【治疗效果】(2天后)
经过上述治疗2天后,患者呼吸困难明显缓解,体温降低,最高37.6℃;咳嗽、咳痰减轻,痰呈黄白色黏痰,量不多,能自行咳出。查体双肺呼吸音粗,可闻及少量湿啰音,散在干鸣音,球结膜无水肿。复查血气分析(吸氧3L/min):pH 7.36,PaO2 53mmHg,PaCO2 65mmHg,HCO-3 35.1mmol/L。复查胸部CT:肺大泡较前增大(图2)。
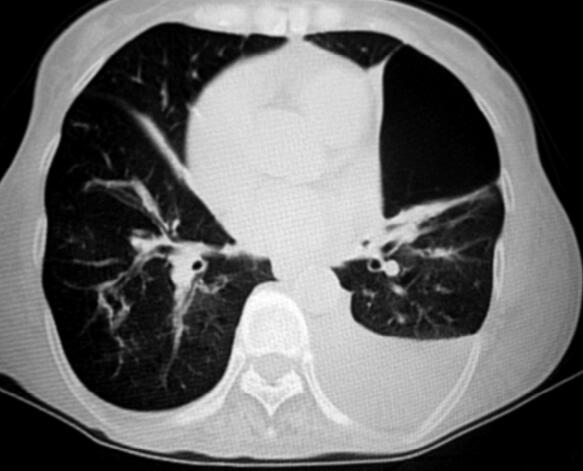
图2
【治疗调整】
停止面罩无创通气,继续其他治疗。
【临床分析】
患者病情明显好转,也并未出现气胸等气压伤,但患者之前呼吸机参数的调节可能不太合适,吸气压力设置可能过高。关于通气参数的设定,指南推荐采用“患者可以耐受的最高吸气压法”。也就是说,NPPV的吸气压力从低压开始,在20~30分钟内逐渐增加压力,根据患者的感觉能够耐受的最高压力。AECOPD患者NPPV治疗平均的吸气压力为17~18cmH2O。
该患者上机前有肺气肿和多发肺大泡的病史,具有气压伤的高危因素,呼吸机参数的调节时应该予以认真考虑,仔细权衡利弊,不能完全根据指南推荐意见来调节,应该以最小的吸气压力来满足临床治疗的需要。
【治疗效果】(10天后)
患者咳嗽咳痰、呼吸困难症状明显缓解,无发热,查体:球结膜无水肿,口唇无发绀,双肺偶可闻及少量湿啰音,四肢无水肿。复查血气分析(未吸氧):pH 7.36,PaO2 68mmHg,PaCO2 50mmHg,30.1mmol/L。患者病情已好转,考虑可以出院。复查胸部CT,肺大泡较前缩小(图3)。
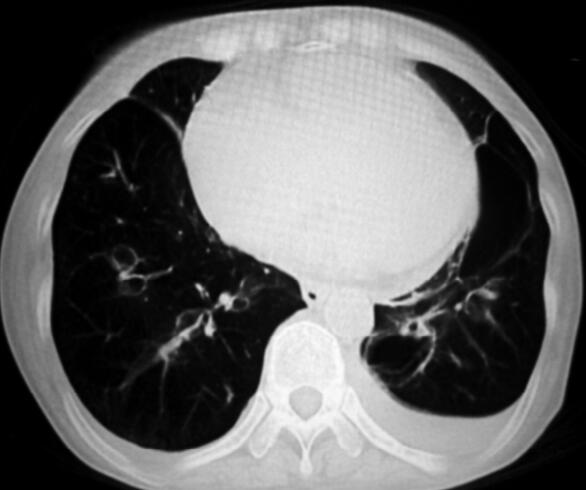
图3
七、对本病例误诊误治的思考
本病例并不存在真正意义上的误诊误治,但回顾整个治疗过程,在一些治疗方案的选择和调整上,可能需要更慎重的考虑。
1.在某一时间点上明确判断是否适合NPPV治疗通常是困难的,对于NPPV的适应证和禁忌证应具体问题具体分析,仔细权衡利弊。对于严重呼吸性酸中毒(pH<7.25)、轻度意识障碍(Kelly-Matthay评分≤3分)、肺气肿和多发肺大泡的患者,是可以短时间试用NPPV的。但应注意,前提是应在监护室,有医务人员密切观察,具备随时气管插管条件的情况下试用NPPV。本病例虽然NPPV治疗是成功的,但治疗并不很规范,由于ICU无床位,患者只能在普通病房试用NPPV。
2.绝大多数无创呼吸机都不具有用于精确调节和控制吸入气氧浓度的空氧混合装置,因此需要在呼吸机外部额外注入氧气,吸入气氧浓度受很多因素的影响。NPPV治疗时应根据脉搏血氧饱和度的监测来调节吸入氧气的流量,使SpO2>90%,而不应该通过吸入氧气的流量来推测患者的氧合情况。在本病例NPPV治疗4小时后,我们曾错误判断无创通气治疗失败,准备改为气管插管有创通气治疗,虽然我们及时发现问题,继续给予患者无创通气治疗,避免气管插管,但这也给我们警醒,应如何来正确判断患者NPPV时的氧合情况。
3.有肺气肿和多发肺大泡的病史,具有气压伤高危因素的患者行NPPV治疗时,呼吸机参数的调节应该仔细权衡利弊,不能完全根据指南推荐采用“患者可以耐受的最高吸气压法”来调节,应该以最小的吸气压力来满足临床治疗的需要。本病例中,患者出现了肺大泡的增大,应该与我们所设置的吸气压较高有关。
综上所述,本病例提醒我们注意的关键点是:①重症患者应在监护室,有医务人员密切观察,具备随时气管插管条件的情况下试用NPPV。②NPPV时不应该完全通过吸入氧气的流量来推测患者的氧合情况。③具有气压伤高危因素的患者行NPPV治疗时应该以最小的吸气压力来满足临床治疗的需要。
中国医科大学附属第一医院 代冰
(环球医学编辑:余霞霞)
免责声明
版权所有©人民卫生出版社有限公司。 本内容由人民卫生出版社审定并提供,其观点并不反映优医迈或默沙东观点,此服务由优医迈与环球医学资讯授权共同提供。
如需转载,请前往用户反馈页面提交说明:https://www.uemeds.cn/personal/feedback
来源:《防范与走出常见诊疗误区:呼吸疾病临床病例精粹》
作者:康健
页码:354-358
出版:人民卫生出版社





 Copyright © 2025 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.
Copyright © 2025 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.
