40岁男性患者,1周前无明显诱因下出现发热,体温最高达39℃,伴咳嗽、咳痰,有畏寒,曾至当地医院就诊,诊断为“肺部感染”,抗感染治疗后未见明显好转。4天前开始出现呼吸困难,气促明显,伴口唇发绀,来笔者医院急诊。
患者,男性,40岁,经商。因“发热伴咳嗽、咳痰1周,呼吸费力4天”于2011年4月5日急诊收住EICU监护治疗。患者1周前无明显诱因下出现发热,体温最高达39℃,伴咳嗽、咳痰,痰为黄色黏痰,有畏寒,无寒战,无恶心、呕吐,无腹痛、腹泻,曾至当地医院就诊,诊断为“肺部感染”,予静脉抗生素“阿奇霉素、头孢类(具体不详)”抗感染治疗后未见明显好转。4天前开始出现呼吸困难,气促明显,伴口唇发绀,无神志改变,来笔者医院急诊。既往体健,否认高血压、糖尿病病史,否认肺结核、肝炎病史,否认重大手术外伤史。
体格检查:神志清,面罩5L/min给氧下呼吸急促,心电监护示HR 116次/分,RR 36~45次/分,BP 85/43mmHg,SaO2 74%左右,口唇、甲床发绀,颈软,双瞳孔等大等圆,对光反射灵敏,双肺呼吸音粗,可闻及湿性啰音,心律齐,未闻及杂音,腹软,无压痛,四肢肌力5级,病理征阴性。
辅助检查:2011年4月5日胸部CT示双肺感染(图1)。血气分析:pH 7.40,PCO2 38.2mmHg,PO2 35.6mmHg,22.9mmol/L,BE −0.7mmol/L,SBE −1.0mmol/L,SaO2 65.0%,提示低氧血症;血常规:WBC 16.8×109/L,Hb 172g/L,PLT 56×109/L,N 0.917;急诊生化:ALT 89IU/L,TBTL 49.0μmol/L,Glu 7.64mmol/L,UREA 14.30mmol/L,CREA 132μmol/L,cTnI 0.04ng/ml。
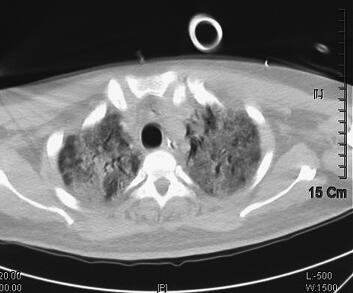
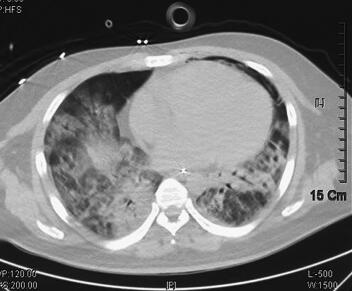
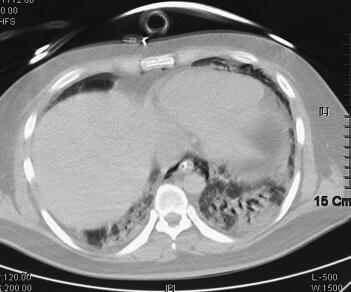
图1 2011年4月5日胸部CT示双肺感染
入院诊断:重症肺炎,ARDS,多脏器功能不全,感染性休克,肾功能不全。
诊治经过:入科后立即予经口气管插管接呼吸机辅助通气,模式为BiPAP,参数为:FiO2 80%,Tinsp 0.95秒,PIP 30cmH2O,PEEP 15cmH2O,f 25次/分,呼吸急促,人机拮抗明显,予丙泊酚、咪达唑仑镇静,吗啡镇痛,间断维库溴铵肌松、扩容,亚胺培南-西司他汀钠1.0g静脉滴注,每8小时1次,莫西沙星400mg静脉滴注联合抗感染,乌司他丁、甲泼尼龙抑制炎症反应,氨溴索化痰,去甲肾上腺素维持血压及对症支持处理。治疗3天后患者临床症状改善不明显,高浓度给氧下氧饱和度维持在80%~85%,但患者部分炎症指标(BRT、CRP、PCT)进行性好转。考虑到患者病情危重,继续予机械通气支持,同时加大镇痛及镇静药物用量,减少患者氧耗。至4月8日血压仍需升压药维持,实验室检查NT-ProBNP 2084pg/ml,cTnI 0.35ng/ml,4月9日床边超声心动检查示心脏各个腔室大小正常,EF 45%,舒张功能减低,提示心功能不全,心肌损害。经过治疗,患者体温、BRT、CRP在入科治疗后即呈逐步下降趋势,至4月11日体温下降至正常范围,停用升压药物,血压维持120/75mmHg左右,呼吸机参数逐步下调,经皮氧饱和度维持在94%~96%左右。随后患者多次痰培养检出热带假丝酵母菌(4月7日、4月9日、4月11日、4月14日);因患者血液炎症指标逐渐下降,体温逐渐恢复正常,并无继发真菌感染的依据,考虑为定植菌可能,故未予抗真菌治疗,同时于4月12日停用亚胺培南-西司他汀钠,改用头孢哌酮-舒巴坦钠3.0g,每8小时1次,此后血常规检查血白细胞进行性升高,至4月17日白细胞计数22.72×109/L,并出现体温升高,至17日最高38.1℃,4月16日开始氧饱和度较前有所下降,波动在88%左右,尤其在吸痰后呼吸急促伴氧饱和度下降,遂予加大呼吸机支持力度,给氧浓度为60%,PEEP 14cmH2O,PSV 10cmH2O,RR 20次/分,Tinsp 1.1秒,SaO2维持在89%~94%。考虑已出现二重感染,继发肺部真菌感染可能性较大。4月17日加用氟康唑400mg每12小时1次,抗感染治疗,第2天400mg,每日1次。4月18日患者呼吸急促加剧,经加大镇静治疗及加强呼吸机支持均效果不佳,氧饱和度下降明显,只能维持在70%~80%左右;同时查血常规白细胞及CRP较前升高,两次半乳甘露聚糖试验(GM试验)回报结果阳性。临床考虑曲霉感染,予停用氟康唑,改用伏立康唑,继续加强镇静镇痛治疗,更改抗生素第2天晚上患者情况趋于稳定。之后患者体温下降,4月21日恢复至正常范围,呼吸情况逐渐改善,并能逐渐减少镇静药物剂量、下调呼吸机支持力度,同时WBC、CRP及PCT等炎症指标逐渐下降。4月25日复查胸部CT提示两肺感染较前吸收;4月25日复查超声心动图提示各个腔室大小正常,EF 65%,舒张功能减低;cTnI < 0.1ng/ml,NT-ProBNP 84pg/ml。4月26日发现胸壁皮疹,考虑为药物副反应可能,为伏立康唑的药物副反应所致,改用伊曲康唑继续抗曲霉治疗,患者皮疹逐渐消失,患者病情继续改善。至5月4日呼吸机改为CPAP模式,5月5日顺利停用呼吸机,予气管切开给氧,并停用全部鼻饲,经口进食,复查胸部CT提示双肺感染较前有所吸收,左下肺多发空洞形成,并转出ICU(图2)。5月10日,改为伏立康唑片剂序贯治疗,患者未出现皮疹以及其他不良反应,5月15日复查超声心动图提示各个腔室大小正常,EF 70%,舒张功能减低。5月20日肺功能检查提示重度限制性通气功能障碍。5月24日出院。6月8日复诊,患者自觉良好,无胸闷、气促,无发热,无咳嗽、咳痰,复查胸部CT双肺感染明显吸收、好转,左下肺空洞形成(图3)。继续服用伏立康唑片剂约2个月后停药,随访至今患者自觉良好,能够正常生活以及工作。
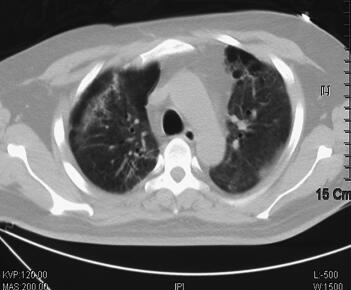
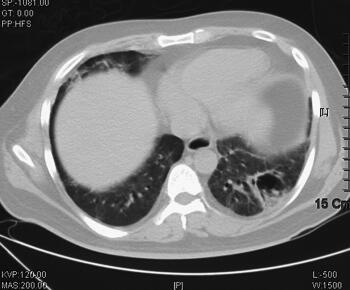
图2 2011年5月5日胸部CT示双肺感染较前明显好转,左下肺空洞形成
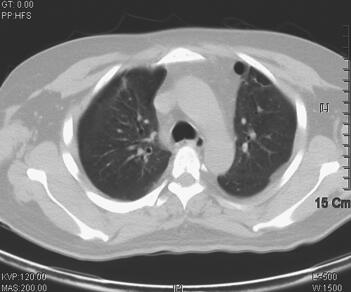
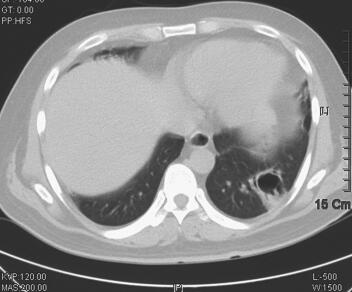
图3 2011年6月8日胸部CT示双肺感染较前继续明显好转,左下肺空洞形成
最终诊断:重症肺炎,急性呼吸窘迫综合征,多脏器功能不全,感染性休克,中毒性心肌炎,肾功能不全,肺部曲霉感染。
重要提示
1.患者中青年男性,平素健康,重症肺炎治疗过程中先好转后恶化,需考虑二重感染。
2.广谱抗生素治疗的二重感染要高度警惕真菌,除痰涂片结果外,GM试验等检测真菌感染的标志物,可以帮助诊断真菌感染。
3.重症感染导致的中毒性心肌炎经有效的抗感染及积极支持治疗后,随着病情的逐步好转,心肌损伤指标明显改善。
【讨论】
20世纪80年代以来,由于临床上广谱抗生素、中心静脉导管、静脉营养、免疫抑制剂的普遍应用,侵袭性真菌病发病率明显增加,此类患者多有基础疾病或脏器功能不全,治疗棘手。回顾本病例,患者重症肺炎,感染性休克、呼吸衰竭、心功能不全、肾功能不全等脏器功能不全,存在继发真菌感染高危因素,重症感染由于使用大剂量超广谱抗生素,或多种抗生素联合应用,均易继发肺曲霉感染。但肺曲霉感染患者无明显全身症状,临床表现缺乏特异性,又易被基础疾病、原发病症状所掩盖,所以给诊断带来一定困难,易出现漏诊、误诊的现象。在治疗本例患者时,未果断加用确实有效的抗真菌药物,以致患者病情再次恶化。目前大量文献以及研究表明,深部真菌的诊断率远低于实际感染率。因此,早期进行经验性抗真菌治疗可有效减少深部真菌感染的发生率,也有助于降低患者的病死率。
本例患者在停用亚胺培南-西司他汀钠而改用头孢哌酮-舒巴坦钠后,出现病情恶化,此时困惑的是:是抗生素不适当的更改造成病情的反弹,还是继发性的二重感染导致病情再次恶化,这是本例患者治疗的一大艰难抉择。回顾该病例,发现始作俑者正是二重感染的出现导致病情的恶化,抗生素的更改并未造成病情的反弹,此后的发展以及治疗亦支持这一判断。然而反复痰培养多次培养出热带假丝酵母菌,并未引起笔者的足够重视,侥幸认为定植可能性大,并未积极排除继发二重感染的可能性,当病情再次恶化,应用氟康唑针剂抗念珠菌治疗后,患者病情并未改善,并未未雨绸缪,直到半乳甘露聚糖试验(GM试验)结果回报提示,才更改为伏立康唑抗曲霉感染,颇有亡羊补牢的嫌疑。临床中,确诊的过程往往需要数日,或者最终也没有得到确定的诊断,所以在疑诊期给予初始治疗时就选用正确的药物,尤其是危重患者,重拳猛击有时是非常必要的,也是降低重症感染患者死亡率的有效手段,也正是本例患者治疗上所要吸取的教训。
【专家评析】
侵袭性真菌感染具有临床表现不典型、病原学检出率低、临床诊断困难、病死率高的特点。因此目标性治疗概率小,经验性治疗以及抢先治疗显得尤其重要,甚至有时起着关键性作用。本例患者平素并无基础疾病,在广谱抗生素抗感染及激素抑制炎症反应治疗之后,出现了真菌的二重感染,多次痰培养结果提示热带假丝酵母菌,并无曲霉感染的微生物学依据,在给予体外培养敏感的氟康唑针治疗后病情逐步恶化,直到GM试验结果回报提示曲霉感染,才改用伏立康唑抗曲霉治疗,24小时后病情得到有效控制,患者最后得以抢救成功,其中有许多值得总结的经验和教训。
在此例患者经过治疗病情明显得到控制的情况下再度出现病情反复,首先本应考虑到二重感染,尤其是真菌感染的可能,正如曾潍贤医师所阐述的那样,这种可能性并未引起医师的足够重视,针对如此危重患者在选择抗真菌治疗药物时也未遵循广覆盖的原则,导致病情迅速恶化,甚至差点酿成不可收拾的后果,最后患者的治疗成功得益予抗真菌药物的及时与恰当的调整。患者GM试验阳性,同时具有真菌感染的高危因素,虽没有临床微生物学依据来证实,也无病理学确诊资料,只是侵袭性肺曲霉感染的临床诊断,但抗真菌疗效及此后的影像学变化也支持这一诊断。目前循证医学依据以及多数指南已经明确,对确诊的侵袭性肺曲霉感染患者,治疗时首选伏立康唑,如果是经验性治疗,伏立康唑、伊曲康唑、两性霉素B脂质体、卡泊芬净及米卡芬净均有效。美国感染性疾病学会(IDSA)推荐将伏立康唑作为经验性治疗曲霉病的一线方案。此例患者足剂量伏立康唑针剂抗真菌治疗后,首先表现为气促症状缓解,影像学逐渐改善,抗真菌约1周后各项指标基本恢复。但该例患者治疗1周后出现皮疹,且皮疹与伏立康唑针剂的应用呈明显相关性,故改用伊曲康唑针进行治疗,当伏立康唑针剂与伊曲康唑针应用约1个月后,患者病灶并未完全吸收,因此继续使用伏立康唑片剂进行序贯治疗,患者并未出现皮疹,经查阅相关文献,考虑与伏立康唑针剂的赋形剂有关,针剂采用了磺丁-β环糊精助溶伏立康唑,易导致皮疹以及肾损害。
患者在此基础上还合并急性呼吸窘迫综合征,心功能损害,临床上则表现为进行性、难治性的低氧血症以及低血压。急性呼吸窘迫综合征机制是由于肺毛细血管内皮和肺泡上皮通透性增加,导致弥漫性肺间质及肺泡水肿,其本身就是重症监护病房最常见的致死性并发症,病死率高达50%~70%,而且病菌感染后介导的炎症反应以及毒素的释放对心肌的抑制甚至损害作用,导致此例患者治疗难度极大。cTnI是心肌损伤的特异性和敏感性指标,发病后出现较早,持续时间长达4~10天左右,是目前诊断心肌损伤较好的确定标志物,重症肺炎患者NT-ProBNP水平的检测,不但可以早期诊断重症肺炎心肌功能障碍的发生,评估心功能损害程度及预后,而且可以判断重症肺炎患者的预后以及转归,在此提示下控制肺水肿,保护心功能,对重症肺炎患者的预后有着重要的临床意义。另外发现此患者出现真菌感染时并未对心功能产生明显损害,提示早期足疗程抗真菌治疗对于阻止病情的恶化有着重要的作用。
此例患者为重症肺炎,导致急性呼吸窘迫综合征、多脏器功能不全、中毒性心肌炎、肾功能不全,临床上表现为进行性、难治性低氧血症以及低血压。病死率高,治疗难度极大,在此基础上合并肺曲霉感染,进一步加大诊断和治疗难度,整个治疗和救治过程曲折。因此早期和充分的真菌病原学诊断、潜在危险因素的识别和治疗可以改善患者的预后,提高治疗的成功率,是成功救治此患者的关键所在。
(环球医学编辑:余霞霞)
免责声明
版权所有©人民卫生出版社有限公司。 本内容由人民卫生出版社审定并提供,其观点并不反映优医迈或默沙东观点,此服务由优医迈与环球医学资讯授权共同提供。
如需转载,请前往用户反馈页面提交说明:https://www.uemeds.cn/personal/feedback
来源:《急诊临床病案评析:感染与心血管性疾病》
作者:陈旭岩 王仲
页码:87-92
出版:人民卫生出版社





 Copyright © 2025 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.
Copyright © 2025 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.