老奶奶就诊1周前出现头晕、乏力未予重视;1天前出现喘憋,伴有发热,自服抗生素及心脏病药物,具体不详,症状缓解不明显;1小时前突发喘憋、大汗,入急诊。该患者患有…
【病情介绍】
患者,女性,76岁。主因“头晕、乏力1周,喘憋1天,加重1小时”于2011年3月26日经由120送入笔者医院急诊科。患者来诊1周前出现头晕、乏力未予重视,1天前出现喘憋,伴有发热,自服抗生素及心脏病药物,具体不详,症状缓解不明显,1小时前突发喘憋、大汗,入急诊。
既往高血压、冠心病、心律失常-心房颤动,2型糖尿病病史多年,左下肢动脉闭塞支架植入术后。
体格检查:神志恍惚,大汗、坐位,全身皮肤花斑,口唇、指端发绀。T 37.6℃,BP 160/80mmHg,R 34次/分,双肺呼吸音粗,可闻及干湿性啰音,HR 184次/分,房颤律,腹软,无压痛及反跳痛,双下肢皮肤色素沉着、水肿明显。双下肢周径相等,SpO2 61%。
入院诊断:喘憋原因待查:冠心病 心界扩大,心律失常-快速心房颤动,急性左心衰竭,肺部感染,呼吸衰竭,肺栓塞?多脏器功能不全,高血压2级(极高危),2型糖尿病,左下肢动脉闭塞支架植入术后。
诊治经过:入急诊后立即予以心电监护、开通静脉通路,无创呼吸机加压给氧,S/T模式,IPAP 16cmH2O,EPAP 4cmH2O,氧流量10L/min,留置导尿,给予胺碘酮抗心律失常、硝酸甘油改善冠状动脉血供,及毛花苷丙强心、呋塞米利尿及二羟丙茶碱平喘等治疗;考虑合并肺部感染,为社区获得性,革兰阳性菌及非典型病原菌感染可能性大,给予头孢唑肟及阿奇霉素抗感染,盐酸氨溴索化痰、法莫替丁预防应激性溃疡、加强营养支持、维持酸碱平衡及纠正电解质紊乱等治疗。完善血常规、生化、凝血、血气分析、床旁心电图(图1)、胸片、肺血管增强CT等相关检查。
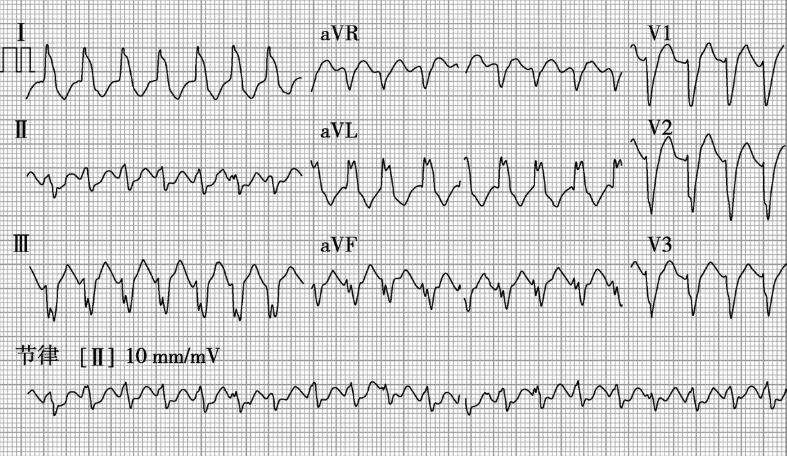
图1 2011年3月26日心电图示快速房颤伴差异性传导
经过以上治疗,患者在入急诊后3小时喘憋好转,神志清楚,皮肤花斑消失,口唇转红,指端转暖,生命体征渐平稳,T 38.5℃,BP 103/59mmHg,R 15次/分,HR1 26次/分左右,房颤律,SpO2 96%(无创呼吸机辅助通气)。检查结果回报:血常规WBC 30.5×109/L,N 91.3%,HB 97g/L,PLT 85×109/L;血生化示肝肾功能、电解质均明显异常,低蛋白血症,CRP 80.3mg/L,BNP > 9000pg/ml;D-二聚体3.1mg/L;血气分析示Ⅰ型呼吸衰竭;胸片为双肺炎症,心影增大(图2)。6小时后患者可半卧位休息,HR 96次/分,房颤律,将胺碘酮减量至0.5mg/min,并逐渐停用。复查血气分析:pH 7.338,PCO2 38.5mmHg,PO2 141.2mmHg,BE −4.6,SaO2 98.9%。
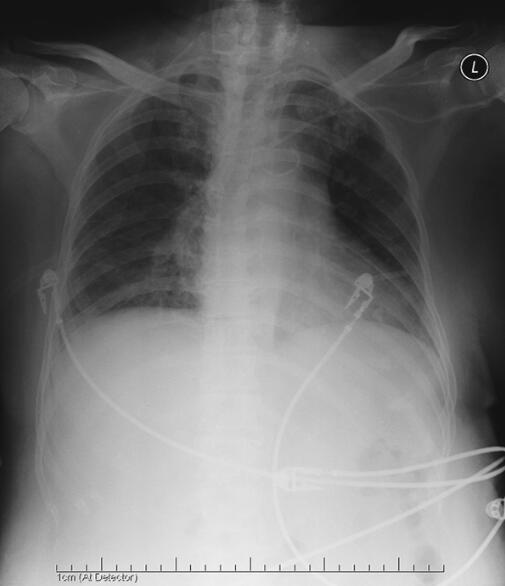
图2 2011年3月26日胸片示双肺炎症
入院第2天,患者仍间断有憋气,咳嗽、咳黄白黏痰,T 38.2℃,BP 145/80mmHg,R 14次/分,HR 94次/分,房颤律,SpO2 97%,复查心电图仍为房颤(图3)继续无创呼吸机辅助通气,模式及参数同前,予以单硝酸异山梨酯扩张血管,间断予以毛花苷丙及呋塞米,纠正心功能不全,结合患者症状、体征及相关检查考虑为重症肺炎,并有多脏器功能不全,且患者近2年来反复多次因肺部感染住院治疗,可能同时合并革兰阴性菌感染或耐药菌感染,将抗生素升级为美罗培南1.0g,每8小时1次,联合阿奇霉素0.5g,每日1次,并完善痰培养及血培养检查,明确病原菌,余治疗同前。
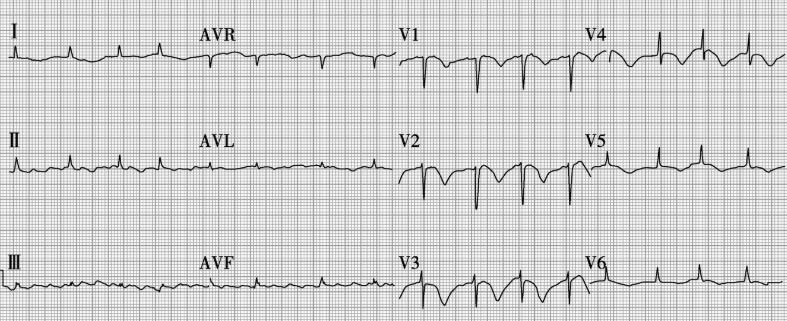
图3 2011年3月27日心电图示心房纤颤
入院第6天,患者体温正常,未再诉喘憋,咳嗽、咳痰减轻,生命体征平稳,鼻导管吸氧2L/min维持SpO2 97%左右,停用无创呼吸机,复查血常规及生化均较前明显好转。血常规WBC 16.5×109/L,N 87.3%,HB 85g/L,PLT 92×109/L;血生化:ALT 42U/L,ALB 28.1g/L,Cr 107.5μmol/L,Glu 8.9mmol/L,K+ 3.71mmol/L,Na+ 137mmol/L,Cl− 93mmol/L,CRP 64.33mg/L,D-二聚体1.2mg/L;贫血三项示铁蛋白稍低,叶酸和维生素B12正常,患者及家属均拒绝骨穿检查,请血液科会诊考虑为慢性病性贫血,血培养及痰培养未见致病菌,多次尿培养结果均为白念珠菌感染,将抗生素降级为头孢米诺钠2.0g,每8小时1次,拔除尿管,加用氟康唑0.2g,每日1次,首剂加倍。
入院第14天,患者咳嗽明显减轻,无痰,未再诉喘憋,生命体征平稳,复查相关指标:血常规WBC 12.3×109/L,N 80.6%,HB 80g/L,PLT 117×109/L;血生化:ALB 30.1g/L,CRP 18.6mg/L,余基本正常,尿培养3次以上均未见致病菌,停用氟康唑、将头孢米诺钠调为1.0g,每日1次,并渐停用静脉扩管、利尿、强心药物,改为口服治疗,复查胸片示炎症较前明显吸收(图4)。入院第15日患者及家属要求带药出院。院外继续治疗。
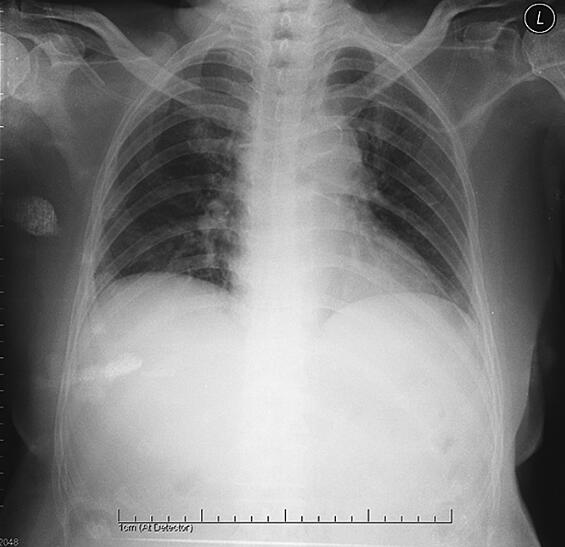
图4 2011年4月7日胸片示治疗后炎症较前吸收,心影增大
重要提示
1.急诊科常见此类患者,有慢性病基础,急性起病。
2.以急性左心衰竭和呼吸衰竭为主要临床表现,是致命的主要原因。
3.肺部感染为其慢性病加重的主要诱因。
4.引起全身炎症反应综合征。
5.最终易发展为多脏器功能不全。
【专家评析】
老年患者机体抵抗力低下,极易受到外源性病原体感染,最易发生呼吸道感染;有咳嗽、流涕、发热等上呼吸道感染症状应及时就诊,以免继发肺炎及心力衰竭,该患者在来诊1周前有头晕等不典型症状,可能已有肺部感染,但未重视及治疗;此外还要注重呼吸道以外部位的感染,如胃肠道及泌尿系等。因此对于老年患者早期预防感染至关重要。
老年患者多伴有高血压、心脏病、脑血管病等多种基础疾病,一旦受到某种因素诱发,如肺部感染,易发生左心衰竭,并且多种疾病相互影响、掩盖和加重,增加诊治的难度,老年人肺部感染有其自身特点,即发病率高、起病隐匿、症状和体征不典型、呼吸道外症状相对较突出,易发生心力衰竭、心律失常、呼吸衰竭等并发症,病死率高;因此急诊就诊的老年患者表现为乏力、食欲缺乏、头晕、心悸、呕吐、气短等不典型症状时一定要警惕有无肺部感染的存在,做到早期识别、早期治疗。
老年患者肺部感染由于症状不典型,不正规的抗感染治疗容易诱发心力衰竭,其发病机制为肺部感染,尤其伴发热者,心率增快,心脏负荷加重,心室充盈不足,心肌氧耗量增加而供血减少;此外感染时产生的毒素可直接抑制心肌收缩力,感染后妨碍肺通气和换气功能,常导致缺氧和二氧化碳潴留以及肺微循环障碍。肺淤血导致心脏后负荷增加;心力衰竭的发生又会进一步加重肺部感染,形成恶性循环。因此应早期治疗肺部感染,加强基础疾病管理,一旦发生感染,应该给予足量有效的抗生素,先行经验性抗感染治疗,早期行痰培养和药敏试验以选用敏感抗生素,早期给予目标治疗;积极治疗早期心力衰竭,控制疾病的临床进展。
在老年患者肺部感染治疗过程中,首先要了解患者是否有心脏病病史,要警惕患者是否伴有心力衰竭,密切观察症状、体征,早期进行ECG、心脏超声、X线等检查,力争寻找蛛丝马迹,早期发现、早期治疗。避免感染加重导致SIRS,最终发展为MODS。
结合该患者的临床症状、体征及相关实验室检查,符合以下2项或2项以上指标,即体温> 38℃或< 36℃,心率> 90次/分,呼吸> 20次/分,或PaCO2 < 32mmHg,白细胞计数> 12×109/L或< 4×109/L,或未成熟粒细胞> 0.1;可诊断全身炎症反应综合征(systemic inflammatory response syndrome,SIRS),并已发展为MODS,MODS即同时出现2个或2个以上器官功能障碍,为SIRS进一步发展的严重阶段,在无干预治疗的情况下不能维持内环境稳定,发病率高、病情凶险、死亡率高,是高龄人群死亡的重要原因。
肺为MODS这一病理生理过程中最易受累的器官,肺部感染为MODS的主要发病诱因,保护肺和其他功能受损器官的功能有可能降低MODS的发病率,及早发现和救治处于衰竭前期的病例,有效保护和改善各器官功能,有可能降低MODS的死亡率。MODS时,心脏也会受累,而患者一旦发生心力衰竭,会使组织灌注不足进一步加重,最终会导致多脏器功能不全,进而发展为多脏器功能衰竭。因此,积极控制心力衰竭也是治疗全程中的一个重要环节。
参考文献
1.王士雯.老年多脏器功能不全综合征的肺启动机制.中华老年多器官疾病杂志,2002,1(1):4-6.
2.王士雯,钱方毅.老年心脏病学.第2版.北京:人民卫生出版社,1998.
3.卢小军,费明峰,吴升.189例老年多器官功能障碍综合征的临床分析.中华急诊医学杂志,2007,16(1):71-74.
(环球医学编辑:余霞霞)
免责声明
版权所有©人民卫生出版社有限公司。 本内容由人民卫生出版社审定并提供,其观点并不反映优医迈或默沙东观点,此服务由优医迈与环球医学资讯授权共同提供。
如需转载,请前往用户反馈页面提交说明:https://www.uemeds.cn/personal/feedback
来源:《急诊临床病案评析:感染与心血管性疾病》
作者:陈旭岩 王仲
页码:29-34
出版:人民卫生出版社





 Copyright © 2025 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.
Copyright © 2025 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.
