减重手术后迟发性吻合口瘘系指手术后7天以上出现吻合口瘘,通常是指腹腔镜胃转流手术小胃囊和空肠吻合口出现的瘘,该并发症少见。内分泌紊乱的患者术后出现吻合口瘘是比较严重的,一般吻合口瘘的患者治愈率不高,何况是糖尿病伴内分泌紊乱的患者,一旦发生,后果严重,致死率可高达30%。如果发现早期症状需要积极地干预,这样可以降低胃肠吻合口瘘的风险,及时发现,正确处理是减少并发症的唯一方法。
【病例简介】
患者,女,58岁,以“发现高血糖3年,代谢紊乱1年”于2012年2月入院。
患者于2009年3月,体检时查及血糖及血脂升高,于当地医院就诊治疗(具体不详)后血糖控制不佳,血糖在10mmol/L左右波动,同时伴有脂肪肝和代谢紊乱综合征,为求进一步诊治入院。近期体重无明显改变。
体格检查:身高158cm,体重74kg,BMI:29.64kg/m2。全腹软,未扪及包块。直肠指诊(-),既往无手术史。
实验室检查:葡萄糖10.24mmol/L,糖化血红蛋白A1c 8.1%,甘油三酯1.95mmol/L。
胃镜:未见异常,Hp++(已规范服药根治,复查后阴性)。
下肢彩超:无血栓形成。
心脏彩超:未见明显异常。
诊断:2型糖尿病、代谢紊乱综合征、脂肪肝、高血压3级,高脂血症。
【临床决策分析】
(一)临床决策依据
《中国肥胖和2型糖尿病外科治疗指南》2014年第1版指出:患者BMI>27.5kg/m2,患有2型糖尿病,经改变生活方式和药物治疗难以控制血糖且至少符合额外的2个代谢综合征组分或存在并发症的患者可考虑手术治疗。患者除了糖尿病之外,还有高血压、高脂血症等代谢综合征,手术指征明确。另外腹腔镜胃转流手术是肥胖与代谢病外科最常用、有效的术式,除减重效果显著外,对糖代谢及其他代谢指标改善程度也较高,可作为代谢病外科首选术式。根据西方国家大样本荟萃分析报道,RYGB术后1年多余体重减轻率(EWL)为65%~70%,T2DM缓解率为80%~85%。
(二)临床决策
该患者BMI:29.64kg/m2,同时合并有高血压、高脂血症,手术指征明确,根据指南,可以考虑开展减重手术,故决定行腹腔镜胃转流手术。
(三)手术风险评估与防范
患者术前ALB 42.4g/L,BMI 29.64kg/m2。患者术前积极锻炼心肺功能,适当控制体重,降低3~5斤,把血糖控制在7~10mmol/L之间,避免明显的波动。术前完善内分泌、肾脏内科及营养科等多学科会诊,手术过程应考虑有吻合口出血、吻合口瘘、吻合口狭窄等可能,同家属沟通术前术后的注意事项,术后恢复期需要注意的相关问题,以减少并发症发生可能。
【治疗过程】
(一)手术过程
患者行腹腔镜胃转流手术(图1)。
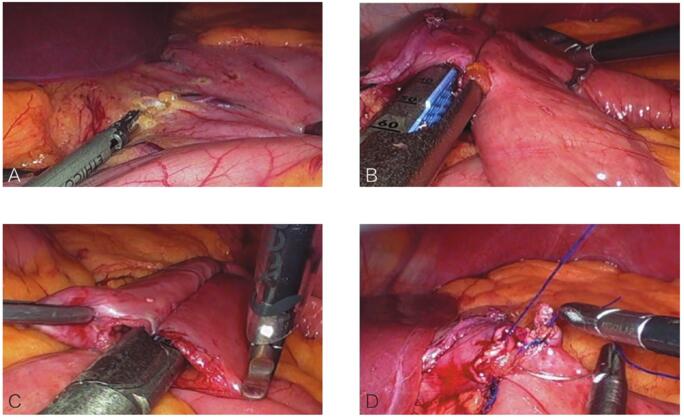
图1 腹腔镜胃转流手术中的切割、缝合
(二)术后情况
术后当天拔除胃管,术后第一天开始进流质,术后6天患者诉稍有腹胀,排气不顺畅,考虑术后消化道功能恢复欠佳,予以甲氧氯普胺、开塞露治疗后缓解,术后第7天予以出院。
【手术并发症】
(一)并发症发现
出院后3天,患者腹胀症状逐渐加重,停止排气排便,在当地医院观察治疗无效后,以腹胀伴肛门停止排气4天入我院。入院后予胃肠减压、补液等治疗,患者腹胀症状无明显缓解,无排气排便。根据患者情况考虑粘连性肠梗阻可能大。
(二)临床分析及决策
回顾患者术后情况,发现其恢复过程比较顺利,除了稍有一些消化道功能症状外无特殊。再次入院后查体:腹软,上腹部稍膨隆,轻压痛,无反跳痛及肌紧张,肠鸣音稍弱,1次/分。腹部CT:胃-空肠、肠-肠吻合口于左上腹聚集、粘连,周围见少许炎性渗出,邻近腹膜稍肿胀;残端胃-十二指肠及远端空肠扩张积液,胃-肠吻合口远端小肠囊状扩张积液,综合考虑粘连性肠梗阻可能。辅助检查:血常规:WBC 10.03×109/L,中性粒细胞比例87.4%,体温38℃。综上考虑:肠梗阻可能性大,有剖腹探查指征。故决定行急诊剖腹探查术。
(三)处理过程
术中见:腹腔炎性积液约200ml,松解部分粘连后见肠-肠吻合口处周围粘连严重,近端胃肠输入袢与周围小肠形成严重粘连,融合成团,无法分离,肠壁扩张水肿明显。胆胰支输入袢小肠及输出袢小肠通畅、空虚,未见明确异常,胃肠吻合口经仔细轻柔检查未见明显异常,术中行“肠粘连松解,肠吻合术”(图2)。
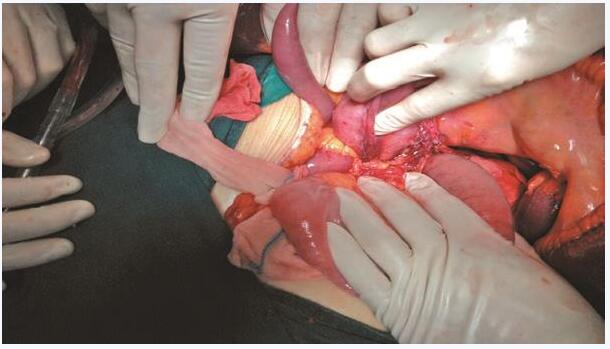
图2 术中探查梗阻部位
术后患者切口及引流管周围较多渗出,发热、心率增快,考虑存在吻合口瘘可能,患者基础疾病较多,二次急诊手术后治疗方案以保守治疗为主,于切口周围放置多根引流管予持续低负压吸引。予严格禁食水、积极补液、抗生素抗感染、生长抑素抑制胃肠液分泌等对症支持治疗,密切观察病情变化,如出现病情加重,不除外需再次手术可能。
【预后】
二次手术后患者病情变化较快,基础疾病多,再伴随残胃小肠吻合口迟发性瘘,患者病情危重,此时负压吸引,积极对症支持治疗是最佳选择。行禁食水、积极全量肠外营养、补充白蛋白、使用生长抑素等对症支持治疗,保持切口负压充分引流肠液。患者二次手术后肠瘘,同时伴糖尿病及代谢紊乱等疾病,一般情况差,预后极其不佳。
经过1个多月的积极保守治疗,患者病情有所缓解,4月3日上消化道造影示:“糖尿病胃转流术后,肠粘连松解术后”,胃肠吻合口瘘,可能有腹腔窦道形成(图3)。
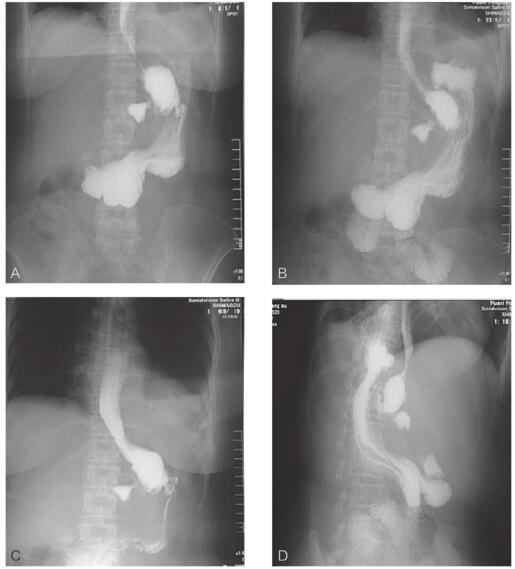
图3 术后1个月上消化道造影情况
继续保守治疗1个月后,5月3日复查上消化道造影(图4)示:食管内钡剂下行顺利,未见异常狭窄、扩张、充盈缺损或龛影,黏膜完整。可见残胃显影,胃小肠吻合口旁可见不规则恒定腔隙,造影剂经该处外漏,并流出到体表。残胃右后部见纵形条状造影剂涂染区。与胃吻合空肠未见明显扩张。考虑:“糖尿病胃转流术后,肠粘连松解术后”,胃肠吻合口瘘,与2012年4月3日片比较,明显好转。食管未见明显异常。
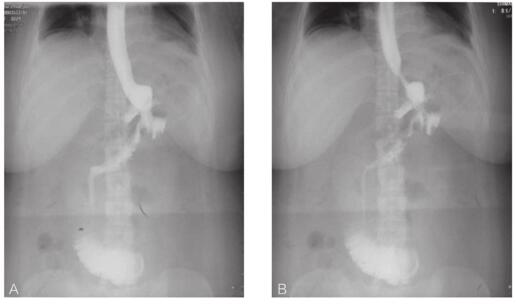
图4 术后2个月上消化道造影情况
患者病情逐渐稳定,一般情况可,生命体征平稳,引流口渗出逐渐停止,腹壁切口逐步愈合,同时新的问题也出现了,腹壁形成一瘘口,不断有肠液渗出。每日约50ml左右,行上消化道造影提示原胃肠吻合口与腹壁皮肤形成一直径约0.2cm窦道(图5)。现二次手术后4个月,目前患者吻合口瘘已基本好转,但胃肠吻合口与腹壁瘘口经久不愈,腹壁外瘘生长较慢,出现多次破裂,病情易反复。目前治疗上继续严格禁食水、保持局部干燥、适量补液、抗生素抗感染等对症支持治疗,多次讨论后,安排行胃镜观察胃腔内瘘口,如瘘口较小可予钳夹。经多次内镜封闭后效果不佳,瘘口依然存在,不过患者一般情况较好,糖尿病控制佳,已基本不服用降糖药物,检查指标均正常。
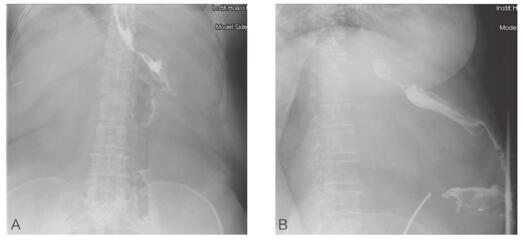
图5 术后4个月上消化道造影情况
经反复讨论后再次手术:行胃腹壁窦道切除(图6)+胃壁修补术,术后1周顺利出院,相关代谢指标均正常,BMI:25.7kg/m2。
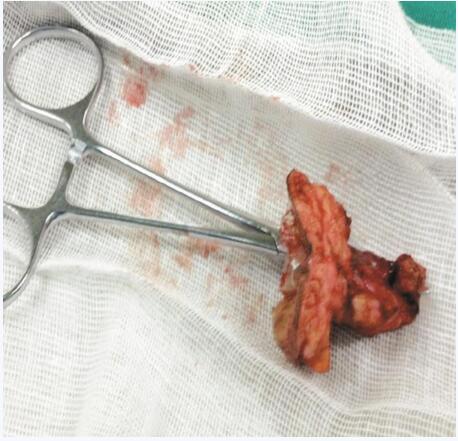
图6 腹壁窦道切除
【经验与体会】
(一)胃旁路术后吻合口瘘的原因和特点
吻合口瘘是腹腔镜胃转流手术最常见的并发症,发生率为1.5%~5.5%。部位:小胃囊、残胃、胃-肠和肠-肠两个吻合口、胃囊及残胃切割缘,最多见的部位是胃-肠吻合口,占60%,肠-肠吻合口瘘少见,约占15%。早期(术后48小时内)发生的瘘其死亡率高达6%~22%,被认为与手术操作不当有关。较晚发生的瘘与胃切割缘缺血、吻合口血供差和张力大有关,常见于术后5~7天后。瘘发生后消化液(不含胆胰液)聚集形成腹腔内积液,继发感染,引起腹膜炎,经引流或自行向邻近器官溃破而形成胃囊-残胃瘘、胃囊-小肠瘘或胃囊-皮肤瘘。源自吻合口和U形钉周边的瘘最危险。
腹腔镜胃转流手术因吻合口处的小胃囊仅有20~30ml,吻合口瘘早期的表现较隐匿,可能仅有轻度腹胀,后期伴随肠梗阻表现。如果消化液漏入腹腔,则病情进展迅速,如诊断和处理不及时,患者将发生休克甚至死亡。急行手术可能是唯一可选择的治疗方法。开放性的胃肠旁路手术,术后发生肠梗阻的风险为1.3%~4%,而在腹腔镜手术后发生风险高达1.8%~7.3%,其中,可调节胃束带术后,继发于腹内疝的小肠梗阻的发生率为2.6%~5%,且这种并发症往往在术后远期。发生胃肠旁路手术后并发肠梗阻的原因主要为:肠粘连、腹内疝、胃肠结石出血、箝闭性腹疝或肠套叠。一组纳入2325例LYGBP手术的回顾分析研究资料显示,肠梗阻发生率为4.4%,结肠后吻合为4.8%,结肠前吻合为1.8%,肠梗阻病例中,内疝占53.9%,Roux臂受压占20.5%,肠粘连占13.7%,经CT及上消化道造影检查假阴性为13.5%。
(二)腹腔镜胃转流手术吻合口瘘的形成因素有什么?
(1)手术操作。
(2)腹腔局限性感染或脓肿形成。
(3)血供不足。
(4)吻合口狭窄。
(5)血糖等内分泌疾病控制不佳。
(三)胃旁路术后吻合口瘘的临床表现
早期症状可不典型,仅有腹部深压痛,无肌紧张及发热,主要表现为呼吸急促及心动过速,心率大于120次/分;其次是烦躁不安。口服水溶性造影剂行上消化道造影检查见造影剂外溢,可做出诊断;重复上消化道检查可提高阳性率;如结合口服造影剂进行腹部CT检查可有效提高诊断率,可见左上腹腔游离气体,吻合口附近及脾周围有造影剂积聚;此时可根据患者情况给予穿刺引流或再次手术。
如果患者术后有明确的临床症状而CT检查阴性,仍应积极给予腹腔镜探查,以明确诊断并冲洗引流。经引流及肠外营养,也可肠内置管至吻合口远侧行肠内营养而愈合。发生在肠-肠吻合口及残胃的瘘,常继发于肠梗阻,为高流量瘘,且漏出液中含胆胰液,可引起剧烈的症状体征。
(四)胃旁路术后吻合口瘘的治疗与预防
腹腔镜胃转流手术后出现迟发性胃肠吻合口瘘较少见,也较为隐匿,内分泌紊乱的患者术后出现吻合口瘘是比较严重的,一般吻合口瘘的患者治愈率不高,何况是糖尿病伴内分泌紊乱的患者。对于术后出现吻合口瘘的患者应积极进行手术,腹腔镜手术探查是很好的一种手术方式,根据具体瘘的部位安置引流管,术后早期胃肠道水肿明显,特别是伴随有肠梗阻的患者,不宜进行吻合口的修补和吻合,对于吻合口区域的引流是非常重要的选择。胃转流术后患者需要积极地指导饮食方案,如果发现早期的症状需要积极的饮食干预,禁饮食,必要的时候上消化道造影,这样可以降低胃肠吻合口瘘的风险,尤其是伴随代谢综合征的患者,血糖的控制非常重要,早期流质饮食,少吃多餐。
【参考文献】
1.Yang W,Lu J,Weng J,et al.Prevalence of diabetes among men and women in Chin.[J].N Engl J Med,2010,362(12):1090-1101.
2.郑成竹,李际辉.中国肥胖病外科治疗指南(2007)[J].中国实用外科杂志,2007,27(10):759-762.
3.中华医学会糖尿病学分会,中华医学会外科学分会.手术治疗糖尿病专家共识[J].中国实用外科杂志,2011,31(5):367-370
4.Yang W,Lu J,Weng J,et al.Prevalence of diabetes among men and women in China.N Engl J Med,2010,362(12):1090-101.
5.Schauer PR,Kashyap SR,Wolski K,et al.Bariatric Surgery versus Intensive Medical Therapy in Obese Patients with Diabetes.N Engl J Med,2012,366(17):1567-1576.
6.Yimcharoen P,Heneghan HM,Singh M.Endoscopic findings and outcomes of revisional procedures for patients with weight recidivism after gastric bypass.Surg Endosc,2011,25:3345-3352.
7.Cui Y,Elahi D,Andersen DK.Advances in the etiology and management of hyperinsulinemic hypoglycemia after Roux-en-Y gastric bypass.J Gastrointest Surg,2011,15:1879-1888
8.Schauer PR,Bhatt DL,Kirwan JP,et al.Bariatric surgery versus intensive medical therapy for diabetes-3-year outcomes.N Engl J Med,2014,370(21):2002-2013.
9.Carlsson LM,Peltonen M,Ahlin S,et al.Bariatric surgery and prevention of type 2 diabetes in Swedish obese subjects.N Engl J Med,2012,367(8):695-704.
(撰稿人 陈亿)
【专家述评Ⅰ】
雷建教授,主任医师,硕士生导师,主要研究方向为结直肠癌的预防、筛查和综合治疗。现任中国抗癌协会广东省大肠癌专业委员会副主任委员、中华医学会广东省胃肠外科分会副主任委员。
本例减重手术,患者BMI>27.5kg/m2,且患有2型糖尿病,并伴高血压,高脂血症等代谢综合征,手术指征明确,选择腹腔镜胃转流手术符合指南要求,围术期处理恰当,是常规减重手术的病例。
吻合口瘘是腹腔镜胃转流手术后较常发生的并发症,一旦发生,后果严重,但由于早期症状往往不典型,仅有腹部深压痛,无肌紧张及发热,容易被漏诊。本例恢复过程比较顺利,除了稍有一些消化道功能症状外无特殊,术后10天,以“腹胀、停止排气排便”考虑肠梗阻再次手术探查,行“肠粘连松解+肠吻合术”,术后切口及引流管周围较多渗出,发热、心率增快,考虑存在吻合口瘘,后口服水溶性造影剂行上消化道造影检查见造影剂外溢而确诊。
肥胖病伴糖尿病及代谢紊乱患者出现吻合口瘘,病情变化较快且危重,此时负压吸引,积极对症支持治疗是最佳选择。本例为二次手术后吻合口瘘,此时腹腔炎症粘连必定严重,由于置管引流通畅,并不需要积极再次剖腹探查,而行禁食水、积极全量肠外营养、补充白蛋白、使用生长抑素等对症支持治疗,保持切口负压充分引流肠液,抗感染等,处理恰当,患者逐渐恢复。
吻合口瘘发生的原因有很多,包括:手术操作、腹腔局限性感染或脓肿形成、吻合口局部血供不足、狭窄和血糖控制不佳等,其中手术操作直接或间接导致吻合口狭窄、肠梗阻和吻合口瘘。早期(术后48小时内)发生的瘘其死亡率高达6%~22%,被认为与手术操作不当有关;较晚(术后5~7天后)发生的瘘与胃切割缘缺血、吻合口血供差和张力大有关。腹腔镜减重手术,大多全腔镜下进行,对术者的手术技巧要求更高,规范手术,精准操作,做好每个细节,使术后并发症的发生率降到最低。
【专家述评Ⅱ】
胡建昆教授,四川大学华西医院胃肠外科中心副主任,胃癌研究室主任,教授,主任医师,博士研究生导师,英国皇家外科学院Fellow,国家教育部新世纪优秀人才支持计划获得者,国家高技术研究发展计划863课题负责人。
吻合口瘘是胃肠外科严重的术后并发症。早期吻合口瘘可发生在术后5天内,一般多发生在术后7~10天,最晚者可在术后第4周。本例患者术后14天,因术后肠梗阻再次急诊剖腹探查,探查术后出现迟发性吻合口瘘,病情变化快,情况危重,是本例腹腔镜胃转流手术的特点。本例患者是2型糖尿病患者,合并有代谢紊乱综合征,一般情况差,体质弱,再出现二次探查术后吻合口瘘,比普通胃肠吻合口瘘的患者风险更大。二次探查术后,切口和引流管均有不同程度的消化液渗出,首先考虑原胃小囊和空肠的吻合口处出现瘘,在补液、抗感染对症支持治疗的辅助下,腹腔的充分引流就是重中之重。二次探查术中未发现明显瘘口,为防止术后吻合口瘘,于吻合口、肝肾隐窝处均放置引流管,术后早期因为病情重,暂未行消化道造影。上消化道造影是诊断吻合口瘘的有效方法,能帮助我们初步明确吻合口瘘的部位、大小,有一定诊断价值,对于这类危重的内分泌紊乱的患者,需要积极引流,抗感染,维持水电解质平衡。本例患者经过积极的引流,抗感染支持治疗,终于成功处理转流手术后胃肠吻合口瘘。
本例患者术后10天出现肠梗阻,首先应该考虑肠管狭窄或吻合口瘘,腹腔镜转流手术需要全程腹腔镜操作,在行胃空肠吻合的时候残端通常需要手工进行闭合,如果用闭合器闭合发生狭窄的可能性非常大,肠梗阻的可能性也增大。至于本例患者在术后14天以后再发生吻合口瘘的原因,值得探讨,可能早期有隐匿性小瘘口出现,引起局部炎症感染,出现不全性肠梗阻的临床表现。对于再次手术的应激,创伤打击,吻合口的处理都可能是引起吻合口瘘的原因。重视每一台手术的操作,细节决定成败,从吻合口的缝合,包埋肠管确切可靠,避免肠管扭曲、狭窄等因素出发,优化每一台手术。
(环球医学编辑:常路)
免责声明
版权所有©人民卫生出版社有限公司。 本内容由人民卫生出版社审定并提供,其观点并不反映优医迈或默沙东观点,此服务由优医迈与环球医学资讯授权共同提供。
如需转载,请前往用户反馈页面提交说明:https://www.uemeds.cn/personal/feedback
来源:《普通外科围术期管理及并发症处理经典病例解析》
作者:张忠涛
页码:56,408,410,412,414,416
出版:人民卫生出版社





 Copyright © 2025 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.
Copyright © 2025 Merck & Co., Inc., Rahway, NJ, USA and its affiliates. All rights reserved.
